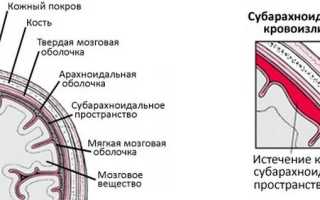
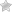Субарахноидальное кровоизлияние (САК) это патология, связанная с проникновением в подпаутинное мозговое пространство крови. Такое кровоизлияние может быть спонтанное (нетравматическое) или иметь травматический характер (травматическое кровоизлияние). Чаще всего, патологию диагностируют у людей пожилого возраста, хотя возникнуть оно может и у новорожденного ребенка. Основная причина субарахноидального кровоизлияния – это нарушение целостности аневризмы. Примерно в 40% случаев оно возникает в результате перенесенной черепно-мозговой травмы.
Особенности патологии
Субарахноидальное кровоизлияние в мозг является разновидностью геморрагического инсульта, когда кровь изливается в субарахноидальное пространство.
В результате уровень ликвора увеличивается, что вызывает повышение внутричерепного давления.
Из-за стремительных ишемических нарушений и сосудистых расстройств возникает отек мозга. Именно с этим связывают высокий процент летальных исходов. Около 15% пострадавших умирают еще до приезда скорой помощи, 25% не переживают первые сутки, 40% пациентов умирают в течение первой недели и около 20% в течение 6 месяцев после перенесенного субарахноидального кровоизлияния головного мозга.
Чаще всего медики диагностируют нетравматическое субарахноидальное кровоизлияние, которое возникает спонтанно и связано с сосудистыми патологиями. Это состояние имеет острый характер развития и в основном возникает без явных причин. Пациенту требуется немедленная госпитализация.
Травматическое субарахноидальное кровоизлияние способно возникнуть при ударе головы, в результате которого произошло повреждение сосудов и началось кровотечение.
Существует 3 степени развития патологии:
- Кровь попадает в подпаутинное пространство и распространяется по ликворным каналам. Из-за этого у пострадавшего повышается внутричерепное давление.
- Попав в ликвор, кровь сворачивается. Возникшие кровяные сгустки блокируют движение ликвора.
- При растворении кровяных сгустков возникает менингиальный синдром и асептическое воспаление.
Классификация повреждений
При повреждении артерии, кровь может изливаться не только в субарахноидальное пространство, но и в соседние области.
Исходя из этого, выделяют такие типы патологии:
- Субарахноидальное паренхиматозное кровоизлияние характеризуется просачиванием крови в ткани мозга.
- Изолированное кровоизлияние – оказывается ограниченным мозговыми оболочками.
- Субарахноидально вентрикулярное (внутрижелудочковое кровоизлияние) отличается локализацией в одном из желудочков головного мозга.
- Субарахноидально паренхиматозно вентрикулярное приводит к поражению как желудочков, так и других тканей мозга.
Существуют такие разновидности САК:
- Спонтанное субарахноидальное кровоизлияние. Оно не имеет связи с травматическим фактором и происходит в результате самопроизвольного кровотечения.
- Кровоизлияние из базилярной артерии. Кровотечение возникает в базилярном бассейне с последующим проникновением в субарахноидальное пространство.
- САК из соединительной артерии.
- Базальное субарахноидальное кровоизлияние происходит из-за разрыва аневризмы, когда кровь скапливается в базальных цистернах.
- Субдуральное кровоизлияние происходит из-за повреждения крупных вен.
- Диффузное субарахноидальное кровоизлияние связано с травмой, которая привела к многочисленным мелким гематомам.
Причины субарахноидального кровотечения
В большинстве случаев причиной субарахноидального кровотечения становится разрыв аневризмы. Это связано со слабостью стенок кровеносных сосудов, проходящих через головной мозг. Чаще всего их повреждение происходит в месте отхода мелких сосудов от основного ствола.
Почему у человека возникает аневризма, медики точно сказать не могут.
Однако существуют определенные факторы риска, способные вызвать такую патологию:
- Артериальная гипертензия.
- Наследственная предрасположенность.
- Редкие заболевания организма.
- Вредные привычки (курение, алкогольная и наркотическая зависимость).
Кроме разрыва аневризм, к такому состоянию, как САК могут привести и другие причины:
- Травмы, в результате которых может произойти кровоизлияние с проникновением крови в субарахноидальное пространство.
- Развитие опухоли в головном мозге, что приводит к повреждению расположенных рядом сосудов. При этом характер новообразования может быть как злокачественным, так и доброкачественным.
- Артериовенозные мальформации – врожденная патология, в результате которой вены и артерии оказываются сплетенными между собой.
- Васкулит – воспалительное поражение сосудов, причиной которого стал инфекционный или аутоиммунный процесс.
- Инфекционное поражение головного мозга (осложнение гнойного менингита, энцефалит и т. д.).
- Фибромышечная дисплазия.
- Болезнь Моямоя.
Симптомы субарахноидального кровоизлияния
Обычно симптомы субарахноидального кровоизлияния возникают внезапно.
При этом у пациента отмечаются:
- Головная боль, которая способна усиливаться от любого движения.
- Тошнота и рвота.
- Светобоязнь.
- Судороги.
- Нарушения психоэмоционального характера (аффективное расстройство), проявляющиеся в виде повышенной возбудимости, сонливости и т. д.
- Нарушения сознания.
- Повышение температуры тела.
Признаки патологии могут наблюдаться в течение нескольких дней.
В случае когда произошло нарушение работы нервных окончаний и коры головного мозга, у пострадавшего возникают:
- Проблемы с речью.
- Утрата чувствительности кожи.
- Косоглазие.
Спустя несколько часов после САК, у человека наблюдаются такие симптомы:
- Ригидность затылочных мышц.
- Признак Кернига (пострадавший оказывается неспособным разогнуть ногу, согнутую в бедре и колене).
Если массивное субарахноидальное кровоизлияние стало последствием травмы, то симптомы будут зависеть от места, куда был нанесен удар.
При повреждении лобной доли, возникает:
- Нарушение речи.
- Шаткость походки.
- Судороги пальцев верхней конечности.
- Поведенческие изменения.
В случае травмы виска, у человека нарушается слух и память. Поражение теменной зоны влечет за собой нарушение тактильных ощущений, невозможность читать и ориентироваться в пространстве. При кровоизлиянии в затылочную область, нарушается зрение, возникают галлюцинации.
При развитии рецидива все проявления САК усиливаются и могут возникать новые. Иногда может повышаться давление, нарушаться сердечный ритм, отекать легкие или даже останавливаться сердце.
На патологию у новорожденных указывают такие симптомы:
- Возбужденное состояние младенца.
- Расхождение костей черепа и выбухание родничка.
- Мозговой крик.
- Гипертонус мышц.
- Усиление врожденных рефлексов.
- Судороги.
- Повышенная двигательная активность.
- Гиперестезия.
- Инверсия сна.
Диагностика
Субарахноидальное кровоизлияние иди гематома в подпаутинное пространство могут быть выявлены при помощи компьютерной томографии. На снимке врач:
- Проверит наличие отека мозга.
- Определит место, в которое произошло кровоизлияние.
- Оценит состояние ликворной системы.
Чтобы определить источник САК, требуется проведение КТ-ангиографии. Если результат КТ отрицательный, это свидетельствует о незначительном кровоизлиянии или проведении обследования в поздние сроки. В таком случае проводят люмбальную пункцию и изучают состояние цереброспинальной жидкости. На наличие патологии указывает повышенный уровень эритроцитов.
Лечение
При подозрении у пациента САК, врач немедленно его госпитализирует для подтверждения диагноза и начала лечения. При этом главной задачей медиков становится:
- Стабилизация состояния пострадавшего.
- Профилактика повторного кровоизлияния.
- Предотвращение повреждения структур мозга.
Медикаментозная терапия
Лечение субарахноидального кровоизлияния лекарственными средствами направлено на:
- Снижение интенсивности головной боли.
- Нормализацию артериального давления и восстановление мозгового кровообращения.
- Профилактику судорог, которые нередко становятся последствием поражения головного мозга.
В большинстве случаев, пациенту назначается «Нимодипин» – препарат, который способствует нормализации мозгового кровообращения и предотвращает риск повторного спазма сосудов.
Среди побочных эффектов этого медикамента:
- Сыпь на кожных покровах.
- Тошнота.
- Головная боль.
- Приливы.
- Тахикардия.
Чтобы снизить болевые ощущения в голове, пациенту назначают «Кодеин», «Морфин».
Дополнительно для лечения патологии используют:
- Препараты с противосудорожным эффектом («Фенитоин»).
- Противорвотные лекарственные средства («Прометазин»).
Хирургическое вмешательство
Чтобы восстановить пораженные аневризмой сосуды и не допустить повторного кровоизлияния, врач может назначить проведение операции.
Существует 3 методики ее проведения:
- Нейрохирургическое клипирование. Проводится операция под общим наркозом. Чтобы получить доступ к пораженному месту, хирург выполнит небольшой разрез и удалит часть черепной кости. Далее на шейку аневризмы накладывается клипса. Постепенно она зарастет сосудистой оболочкой и сможет защитить аневризму от увеличения и повторного повреждения.
- Эндоваскулярная окклюзия. В основном операция проводится под общим наркозом. Во время вмешательства, хирург вводит катетер через паховую артерию, который проводится до места расположения аневризмы. При помощи такого катетера внутрь вводится спираль из платины. Задача такой спирали предотвращение роста выпячивания и снижение вероятности повторного разрыва стенок сосуда.
- Шунтирование с удалением крови из желудочков.
Метод проведения операции зависит от формы, размеров и места локализации аневризмы. Более щадящей считается эндоваскулярная окклюзия. После ее проведения, восстановление пациента происходит намного быстрее.
Противопоказаниями к проведению хирургического вмешательства являются:
- Состояние комы.
- Угнетение сознания.
- Резкое ухудшение состояния пациента.
- Неврологическая очаговая симптоматика.
- Выраженная ишемия в тканях головного мозга.
Осложнения
Обширное субарахноидальное кровоизлияние может привести к развитию целого ряда осложнений.
Среди которых выделяют:
- Повторное кровотечение способное возникнуть в результате нового разрыва стенок аневризмы. Особенно высок риск такого осложнения в течение первых дней после первого САК. В случае повторного кровоизлияния, существенно увеличивается вероятность инвалидности или летального исхода. С этим связано то, что лечение аневризмы должно начинаться немедленно после ее диагностирования.
- Вторичная ишемия – осложнение, способное возникнуть из-за спазмирования стенок кровеносных сосудов. В таком случае кровообращение в головном мозге существенно ухудшается, что приводит к поражению нейроцитов. Возникнуть вторичная ишемия может в течение первых дней после САК. К ее симптомам относят: сонливость, способную привести к коматозному состоянию или слабость в теле (обычно в одной из половин).
- Гидроцефалия – патология, связанная с чрезмерным скоплением в головном мозге ликвора. В результате у пациента возникает внутричерепная гипертензия и повреждение нервных клеток. К симптомам гидроцефалии относят сильные головные боли, ухудшение зрения, нарушение походки, тошнота. Для лечения такого состояния используют люмбальную пункцию или шунтирование, с отведением избыточной жидкости из головного мозга.
В случае субарахноидального кровоизлияния развиваются долгосрочные последствия:
- Эпилепсия. Заболевание связано с нарушением функционирования головного мозга, которое проявляется частыми судорогами. Такое состояние развивается примерно у 5% пациентов с диагнозом САК. При этом судороги могут иметь разный характер и длительность проявления. Для лечения эпилепсии назначают противосудорожные препараты («Карбамазепин»).
- Когнитивные нарушения. У пациента страдает память, ему становится сложно выполнять обычные действия, нарушается концентрация внимания. Со временем многие когнитивные нарушения могут исчезнуть, однако проблемы с памятью остаются.
- Эмоциональные нарушения. Пациент страдает затяжными депрессиями, у него наблюдаются тревожные расстройства (паническое состояние, чувство страха). Для устранения таких симптомов, показано использование антидепрессантов или психотропных препаратов.
Реабилитация
Период, который потребуется для реабилитации пациента, напрямую связан с тяжестью патологии. Ускорить процесс помогают курс ЛФК, физиопроцедуры, помощь логопедов и реабилитологов.
Таблица 1. Методы реабилитации после САК
| Нарушение | Реабилитационные методы |
|---|---|
| Чрезмерная усталость | Первое время, люди, перенесшие субархноидальное кровоизлияние, испытывают хроническую усталость. Для них становится сложным даже простое выполнение повседневных дел. Медики рекомендуют им больше времени проводить на свежем воздухе и отдыхать. |
| Нарушение сна | Чтобы справиться с бессонницей, пациентам нужно соблюдать режим дня. Важно по время работы выделять себе время для отдыха. |
| Головная боль | Чтобы купировать болезненные ощущения, можно принять «Парацетамол». Важно пить больше чистой воды без газа и полностью исключить кофе, крепкий чай и спиртные напитки. |
| Нарушение подвижности и чувствительности | При нарушении чувствительности в конечностях показан курс ЛФК. |
| Нарушение зрения | Часто после САК у человека возникает ощущение двоение или размытости в глазах. Лечение такого состояния должен назначать офтальмолог. Обычно в течение нескольких месяцев такое нарушение проходит. |
Этиология и механизм развития патологии
Когда поражение возникает вследствие разрыва аневризмы, говорят о том, что кровоизлияние – спонтанное. Основные причины связаны с сердечно-сосудистыми патологиями, болезнями крови:
- аномалии церебральных сосудов;
- гипертоническая болезнь;
- воспаление стенок сосудов (васкулит);
- тромбоз мозговых вен;
- кровоизлияние в гипофиз;
- хронический алкоголизм, интоксикация этиловым спиртом;
- серповидноклеточная анемия;
- миксома сердца (доброкачественное новообразование);
- нарушения свертываемости крови (вследствие заболеваний или приема антикоагулянтов).
При ЧМТ (ушибы, переломы) истечение крови в мозг – а именно в его подпаутинную область – является наиболее частым осложнением. Травматическое субарахноидальное кровоизлияние может произойти как из-за непосредственного повреждения сосудов, так и в качестве последствия их спазма, который сопровождает травму.
У болеющих хроническим алкоголизмом, которые входят в зону риска, САК нередко происходит после того, как был травмирован головной мозг: падения человека, находящегося в состоянии сильного алкогольного опьянения, случаются часто.
У ребенка после появления на свет субарахноидальное кровоизлияние может произойти вследствие травмирующих и/ или преждевременных родов. Оно случается чаще других внутричерепных кровоизлияний у новорожденных детей.
Кровь, которая изливается в подпаутинное пространство распространяется по ликвороносным каналам, что ведет к увеличению объема цереброспинальной жидкости и повышению внутричерепного давления. После этого образуются сгустки крови, которые блокируют ликворные пути, что приводит к усугублению внутричерепной гипертензии, возникновению воспаления мозговых оболочек.
Проявление патологии
Главный признак, характеризующий излитие крови в ткани мозга, – сильная резкая головная боль, которая также может «пульсировать» затылке. Другие симптомы, сопровождающие развитие кровотечения:
- тошнота и неоднократная рвота (иногда рвота может возникать без предшествующей тошноты);
- судорожный синдром;
- потеря сознания, кома;
- повышение артериального давления;
- ригидность затылочных мышц и ограниченные движения головой;
- опущение верхних век (птоз);
- снижение зрения;
- двоение в глазах, косоглазие;
- обильные потливость и слюноотделение;
- повышенная температура тела;
- аритмия, тахикардия;
- стереотипные движения, психомоторная возбудимость.
Перечисленные симптомы не встречаются у пациента одновременно: может проявиться большая их часть, только головная боль, иногда они вообще полностью отсутствуют.
Повышение артериального давления после кровоизлияния может расцениваться в качестве компенсаторного механизма, который позволяет избежать инфаркта мозга. В случаях отсутствия поражения органов может быть рекомендовано избегание применения гипотензивных средств в острой стадии кровотечения в подпаутинную область.
Последствия, которыми грозит субарахноидальное кровоизлияние, тяжелые и наступают быстро: в 15% случаев больному не успевают оказать реанимационное пособие, остальные 30–35% умирают из-за повторного излияния крови в первый месяц после первой САК. Обычно смерть наступает из-за ишемии и последующей остановки кровообращения.
Неблагоприятными факторами, которые ухудшают прогноз, являются:
- угнетение или потеря сознания;
- пожилой возраст;
- средней тяжести или тяжелая черепно-мозговая травма;
- несвоевременная диагностика и запоздалое лечение;
- появление повторного кровоизлияния;
- сопутствующие заболевания (патологии сосудов, гемофилия, заболевания печени, алкогольная энцефалопатия и т. п.);
- инфаркт миокарда в анамнезе;
- большая аневризма и большое излитие крови.
Признаки у новорожденных
Субарахноидальное кровоизлияние у новорожденных вследствие родовой травмы предполагает следующие симптомы, которые проявляются сразу после рождения или в первые дни жизни:
- судороги;
- гипертонус;
- нарушения сознания, остановка дыхания (апноэ);
- усиленные врожденные рефлексы;
- повышенная двигательная активность, возбуждение;
- спонтанный, так называемый мозговой, крик (свидетельствующий о боли);
- трудности с принятием пищи (ребенку тяжело сосать);
- выбухание родничка;
- расхождение черепных швов и увеличенный объем головы;
- повышенная чувствительность к раздражителям (например, к прикосновениям).
Вследствие этого у ребенка могут развиться: гидроцефалия, менингит, детский церебральный паралич. Наличие и выраженность осложнений зависят от тяжести основного заболевания: в некоторых случаях последствия могут полностью отсутствовать или быть минимальными и поддаваться корректировке у невролога в первый год жизни.
Диагностика нарушения
Основным методом, который позволяет диагностировать кровоизлияние в мозг – в подпаутинное пространство – является компьютерная томография. Впоследствии высокочувствительным становится МРТ, но в первые дни предпочтение должно отдаваться КТ.
Несмотря на то что для новорожденных детей доступно обследование с помощью УЗИ – нейросонографии – позволяющее оценить головной мозг через родничок, для постановки диагноза САК также показано прохождение компьютерной томографии.
Дополнительным способом постановки диагноза (или основным, когда томография недоступна) является люмбальная пункция. Она также должна проводиться обязательно в тех случаях, когда КТ не дает увидеть признаки нарушения, но клинические симптомы указывают на него (такое, например, может происходить через несколько дней от начала головных болей). Ее проводят трижды, и по результатам оценивается присутствие в ликворе эритроцитов и билирубина.
Важно провести дифференциальную диагностику, которая позволит исключить другое кровоизлияние в мозг – геморрагический инсульт, а также менингит, мигрень и тромбоз синусов твердой оболочки.
Могут встречаться случаи, когда субарахноидальное кровоизлияние принимается за мигрень. Это происходит тогда, когда присутствует только основной признак – сильная головная боль, а сознание остается сохранным. Такие ошибки негативно влияют на прогноз заболевания и увеличивают риск повторных кровотечений в течение трех недель.
Кровоизлияние, во время которого кровь истекает непосредственно в мозг – геморрагический инсульт – встречается чаще САК, что ведет к постановке неправильного диагноза. По МКБ-10 его и САК относят к цереброваскулярным болезням, но они являются разными нарушениями.
Как следствие ошибочной диагностики назначается некорректное лечение, которое направлено не на устранение основной причины, что ведет к осложнениям.
В некоторых случаях проводится классическая ангиография – рентгенологическое исследование сосудов с введением контрастного вещества для лучшей визуализации. Ее могут проводить одновременно с эндоваскаулярным хирургическим вмешательством.
Терапия
Лечение должно осуществляться по нескольким направлениям. Оно включает в себя:
- стабилизацию больного;
- устранение источника течения крови (хирургическим путем);
- санацию ликвора;
- коррекцию осложнений;
- предотвращение риска повторного кровоизлияния.
Пациенту показано реанимационное пособие с подключением к аппарату ИВЛ (искусственной вентиляции легких) или направление в палаты интенсивной терапии – в зависимости от тяжести поражения.
Для остановки кровотечения и снижения риска его повторного появления часто выполняют экстренное хирургическое лечение: с помощью клипирования или эндоваскулярной окклюзии. Метод выбирается исходя из локализации аневризмы и состояния больного. Клипирование предполагает наложение специальной клипсы на место аневризмы. При эндоваскулярной окклюзии с помощью катетера к месту поражения доставляется кольцо, создающее тромб и обеспечивающее прекращение истечения крови.
В первые 3 суток необходимо проведение санации церебральной жидкости во избежание развития воспаления, а также для облегчения состояния в острый период. Она осуществляется с помощью люмбальных пункций: производится выведение пораженного ликвора и замещение его специальными растворами.
Появление сильных упорных головных болей должно насторожить: затянутая диагностика и отсутствующее лечение негативно сказываются на течении основного заболевания, что грозит тяжелыми осложнениями и летальным исходом.
Механизм развития
Чтобы понять суть патологического процесса, нужно усвоить некоторые анатомические сведения. Мозг и окружающие его ткани — не гомогенная структура. Она состоит из нескольких, говоря условно, «слоев».
Залегающий наиболее глубоко — это мягкая оболочка. Располагается к церебральным тканям особенно близко, кровоизлияния этой области быстро приводят к компрессии и гибели нейронов с развитием тяжелого неврологического дефицита.
Далее идет среднее, как раз субарахноидальное или паутинное пространство. Последняя — твердая оболочка. Прилегает к черепной коробке изнутри.
Подпаутинное кровоизлияние несет колоссальную опасность. Жидкая соединительная ткань выходит в пространство между двумя «слоями».
Образуется грубое скопление или гематома. Сгусток продавливает среднюю и мягкую оболочки, компрессирует мозг и окружающие структуры диффузно, то есть по всему своему диаметру.
Если своевременно не дренировать субарахноидальное пространство и не устранить гематому, начинается ишемия тканей мозга в результате сдавливания сосудов.
Это прямой путь ко вторичному некрозу церебральных структур. Итог гибели клеток — стойкий неврологический дефицит или смерть больного.
Субарахноидальные кровоизлияния считаются формой инсульта, но не всегда он имеет внутреннее, органическое происхождение. Нужно разбираться в причинах отдельно, в рамках диагностики.
Классификация
Типизация проводится по нескольким основаниям. При этом для простого пациента имеет значение только этиологический критерий.
В соответствии с ним, процесс подразделяется на:
- Травматическую форму. Как и следует из описания, провоцируется механическим фактором: удар тупым предметом, падение и прочие моменты могут вызвать разрыв сосуда и кровотечение.
- Спонтанную (нетравматическую) или органическую разновидность. Встречается много реже. В основном у пациентов с пониженной эластичностью сосудов, опухолями церебральных структур и прочими заболеваниями.
В зависимости от формы нарушения проводится то или иное лечение. В случае с травмой, дополнительных этиотропных мер не требуется, фактор возникает внезапно и так же быстро сходит на нет, оставляя последствие с которым и нужно бороться.
Вторая классификация обращает внимание на локализацию кровоизлияния.
Соответственно выделяют:
- Изолированную форму. Кровь находится в пределах субарахноидального пространства. Компрессии головного мозга нет, симптоматика минимальна. Подобная разновидность несет меньшую опасность для здоровья и жизни.
- Диффузный или сочетанный тип. Называют еще 3-4 подвида этого патологического процесса. Но большого значения для пациента названия не играют. Именуются они в зависимости от направления негативного воздействия.
Общепринятой считается классификация Фишера. Она основывается на результатах компьютерной томографии и перекликается с предыдущим методом подразделения. Субарахноидальное кровоизлияние существует в трех формах:
- Первый класс. Отсутствие признаков нарушения. То есть точка отсчета, которую используют для описания нормы.
- Второй класс. Общая толщина слоя вышедшей крови составляет 1 мм или менее. Считается сравнительно легкой формой состояния, редко приводит к компрессии церебральных тканей и тем более фатальным осложнениям.
- Третий класс. Слой крови составляет свыше 1 мм, отмечаются выраженные симптомы неврологического плана. Необходимо срочное лечение. Возможна смерть больного от нарушения жизненно важных функций.
- Четвертый класс. Массивное кровотечение. Компрессия церебральных структур. Выраженная симптоматика, грубый неврологический дефицит. Требуется операция.
Желательно начать лечение в первый час после возникновения нарушения. Дальше шансы на успех падают.
Симптомы
Проявления зависят от количества вышедшей крови, размеров гематомы. Первыми приходят общемозговые составляющие.
- Головная боль. Крайне интенсивного, невыносимого характера. Возникает резко, похожа на удар молотком по затылку. Сопровождается ощущением сильного распирания где-то в черепе.
Тюкающая, стреляющая, не зависит от частоты сердечных сокращений. Причина столь выраженного момента заключается в растяжении субарахноидального пространства и компрессии тканей, также разрыве сосуда. Все три указанные структуры богато иннервированы, что и приводит к невыносимому болевому синдрому.
- Двоение в глазах. Невозможно сфокусироваться на предмете, зрение туманное. Это временное явление. Оно продолжается первые несколько десятков минут, если не затронуты зрительные пути.
- Головокружение. Выраженное, человек не способен ориентироваться в пространстве. Занимает вынужденное положение лежа, чтобы хоть как-то компенсировать нарушение самочувствия.
- Возможна тошнота, рвота, но относительно редко. Продолжительным такой симптом не считается. Это кратковременное явление.
- Боли в одном глазу. Со стороны поражения. Редко встречается, не более, чем в 3-5% ситуаций.
- Возможна потеря зрения. Так называемая монокулярная слепота (с одной стороны). Проявлений также относительно редкое.
- Судороги. Тонико-клонические. По характеру напоминают эпилептический припадок, чем по сути состояние и является. Эпизод продолжается несколько минут, может рецидивировать, что считается неблагоприятным признаком. Говорит о массивном поражении церебральных тканей.
Это основная клиническая картина. Ведущими симптомами субарахноидального кровоизлияния в головной мозг считаются боль и вертиго.
Прочие возможные признаки:
- Потеря сознания. Глубокий обморок, вывести человека из такового сложно, стандартные методы не помогают. Встречается в 3-5% случаев. Возможно реже.
- Нарушения речи. По типу частичного или полного паралича мышц, участвующих в артикуляции.
- Слабость в половине тела.
- Болезненная реакция на свет или звук. Причем интенсивность раздражителя может быть минимальной. Порог существенно снижается.
- Слабость в мышцах шеи на фоне гиперкинеза (патологического напряжения).
Клинические признаки наслаиваются друг на друга постепенно. В некоторых случаях комплекс ограничивается выраженной сильной головной болью.
Причины
Факторы развития множественны. Классическая ситуация — полученная черепно-мозговая травма. В таком случае субарахноидальная гематома крупная, потому как механическое воздействие редко бывает малым по интенсивности.
Среди органических факторов лидером считается аневризма артерии — сосудистое выпячивание стеночного характера.
Разрыв приводит к массивному кровотечению. Причем сама по себе патология не проходит. Требуется лечение. Возможен рецидив и уже смерть пациента.
Прочие варианты встречаются в разы реже. Это доброкачественные или злокачественные опухоли головного мозга, энцефалит, менингит, воспалительные патологии церебральных структур, артериовенозные мальформации (соединения меду сосудами разных типов), перенесенные травмы шеи также могут стать фактором развития нарушения.
Существуют и редкие генетические, аутоиммунные патологии, которые не представляют большой значимости — в том числе васкулиты, однако, они описаны в клинической литературе. Потому врачи оценивают вероятность и редких нарушений, но к их поиску приступают в конце.
Диагностика
Обследование проводится в срочном порядке в рамках неврологического стационара. Транспортировка незамедлительная, чем раньше будет начата терапия, тем выше шансы на успешный исход.
Времени на долгие изыскания нет. Если больной в сознании его опрашивают на предмет жалоб. При обморочном или коматозном состоянии говорят с родственниками. Обязательна оценка базовых рефлексов.
Сразу после поступления врачи изыскивают возможность проведения МРТ-диагностики. Это основа, которая позволяет визуализировать ткани, обнаружить локализацию кровоизлияния, оценить размеры гематомы, также проработать тактику терапии и оперативный доступ, если есть показания для хирургического лечения.
Верификация проводится с помощью томографии, это ключевое мероприятие. Однако не всегда возможно установить диагноз даже столь чувствительным и информативным способом.
Тогда прибегают к спинномозговой пункции. Типичный признак неотложного состояния — кровь в жидкости. Затем проводятся мероприятия по стабилизации положения больного.
По окончании можно разобраться более детально.
Показаны такие методики:
- Исследование рефлексов (рутинное неврологическое). Дает информацию по сохранности высшей нервной деятельности.
- Повторная МРТ по показаниям.
- Опрос больного если он в сознании на предмет текущего самочувствия.
Обследование проводится в срочном порядке. От скорости выявления патологического процесса зависит вероятный исход. Обычно диагноз САК предполагается после рутинных мероприятий, МРТ расставляет все на свои места. Трудностей в выявлении нет кроме редких клинических случаев.
Лечение
Терапия хирургическая или консервативная. По усмотрению специалиста, исходя из характера и тяжести патологического процесса.
Схема медикаментозной коррекции стандартная, отличаются только наименования средств и дозировки:
- Противогипертонические. Снижают артериальное давление. Бета-блокаторы, антагонисты кальция, медикаменты центрального действия, ингибиторы АПФ. К лечению обязательно подключается врач-кардиолог, потому как неправильно подобранное сочетание может поставить крест на состоянии почек и сердца.
- Наркотические обезболивающие, например, морфий. Купируют дискомфортные ощущения. Поскольку они крайне интенсивные, подручными медикаментами делу не помочь.
- Цереброваскуляные. Для обеспечения нормального мозгового кровообращения. Актовегин, Пирацетам, Нимодипин. Назначаются на длительной основе, до полного восстановления больного.
- Противосудорожные по показаниям. Как и средства от рвоты.
Хирургическое лечение назначается, если есть основания для такового. Это крупная гематома, которая компрессирует мозговые ткани или аневризма одного из сосудов.
В первом случае открытым доступом скопление крови удаляют, тем самым, сводя на нет поражающий фактор. Это тяжелая травматичная операция, но альтернатив ей нет.
Во второй ситуации возможны варианты. Используются клипсы-зажимы для устранения и стеночного выпячивания или же эндоваскулярная окклюзия. Эти методики несколько легче и меньше по объему вмешательства.
Реабилитация
Терапия продолжается после выписки из стационара. По окончании перенесенного субарахноидального инсульта пациент приобретает массу негативных симптомов. Это краткосрочные осложнения или неврологический дефицит.
Среди таких неприятных явлений: головная боль регулярного характера, выраженная слабость, бессонница, частичная или полная потеря чувствительности, нарушения зрения. Для решения этих проблем привлекаются сторонние профильные специалисты.
Среди методов коррекции в реабилитационный период:
- Прием анальгетиков ненаркотического плана по показаниям. Пенталгин как основной, средства на основе метамизола натрия.
- Лечебная физкультура для нормализации двигательной активности, моторных функций.
- Выработка четкого графика сна и бодрствования. По показаниям кратковременный прием специальных препаратов.
- Пешие прогулки по 40-50 минут в день, лучше дважды: утром и вечером. Постепенно время можно нарастить.
Прогноз
Если не затронуты жизненно важные центры, объем кровотечения незначительный, исход чаще всего благоприятный. Факторы, которые улучшают вероятный результат неотложного состояния:
- Молодой возраст. До 40 лет.
- Сравнительно мягкий вариант патологического процесса. Согласно описанной классификации Фишера — 2 класс.
- Отсутствие выраженного симптоматического комплекса. Не считая головной боли, которая отмечается всегда.
- Мягкий неврологический дефицит, тем более, если такового нет. Говорит о том, что важные центры головного мозга в норме.
- Отсутствие компрессии церебральных структур.
Травматическое субарахноидальное кровоизлияние, обычно, тяжелее прочих вариантов, потому как механический фактор приводит к обширной деструкции сосудов и массивному кровотечению.
Классические провокаторы — автомобильная авария, падение с мотоцикла, велосипеда, большой высоты в прочих ситуациях.
Что же касается статистических данных, примерно 40% пациентов погибают на догоспитальном и больничном этапах.
На полное восстановление может рассчитывать только четверть пострадавших. В течение первого года умирает 40% больных или чуть более.
Статистика удручающая. Многое зависит от момента начала лечения.
Возможные последствия
Перечень осложнений широк, не всегда явления достаточно очевидны.
- Когнитивные нарушения — основное последствие САК. Проявляются как снижение продуктивности мышления и скорости умственной активности. Особенно страдает память, полное восстановление которой достигается редко.
- Эмоциональные отклонения. Неявное нарушение, которое не всегда выходит ассоциировать с перенесенной патологией. Тревожный синдром, фобия. На фоне ожидания повторного кровоизлияния. Лечится психотерапевтическими методами и с помощью седативных препаратов.
- Эпилепсия. После поражения гиппокампа, височной или лобной долей головного мозга.
- Гидроцефалия. Увеличение количества ликвора за счет ухудшения работы дренажной системы.
- Ишемический инсульт. В результате компрессии сосудов гематомой. Встречается как осложнение в 15-20% клинических случаев.
- Рецидив кровотечения. Случается в первые несколько дней в качестве раннего последствия. Резко повышает риск гибели больного или тяжелой инвалидности.
Предотвращение негативных последствий после перенесенного неотложного состояния входит в структуру терапевтических мер. Задача решается параллельно прочим.
Субарахноидальное кровоизлияние (САК) — летальное во многих случаях состояние. Требует срочной госпитализации и помощи. Чем раньше — тем лучше.
Шансы на выживание — около 60%, вероятность полного восстановления составляет 20-25% в среднем.
Общая тенденция — гибель в первые дни, если пациент выжил — постепенная компенсация функций в начальные полгода или 12 месяцев.
Описание болезни
Субарахноидальное кровоизлияние является редкой причиной инсульта, когда кровь вытекает из кровеносных сосудов по поверхности мозга. Как и все инсульты, субарахноидальное кровотечение является неотложной медицинской ситуацией, которая требует немедленного лечения для предотвращения серьезных осложнений, повреждения мозга и смерти.
Субарахноидальное кровоизлияние называется так, потому что кровотечение происходит в артериях, проходящих под мембраной в мозге, называемой арахноидом, который находится чуть ниже поверхности черепа.
Три четверти субарахноидальных кровоизлияний вызваны разрывом аневризмы. Аневризма — это выпуклость в кровеносном сосуде, возникающая в результате слабости стенки кровеносного сосуда.
Во время субарахноидального кровоизлияния кровь повреждает ткани мозга. Сокращение кровоснабжения может также вызвать дальнейшее повреждение головного мозга, что приведет к нарушению или потере функции мозга и, возможно, к смерти.
Насколько распространены субарахноидальные кровоизлияния?
Субарахноидальные кровоизлияния встречаются редко, на них приходится только 5% всех инсультов. Тем не менее, они являются основной причиной смерти связанных с инсультом.
Каждый год около 100тыс. человек в России страдают от субарахноидального кровоизлияния. Оно чаще встречается у людей среднего возраста, и женщины более подвержены заболеванию, чем мужчины.
Симптомы и признаки
Симптомы субарахноидального кровоизлияния включают:
- внезапную и сильную головную боль — болевой синдром описывается как « внезапный удар молнии по голове», приводящий к ослепляющей боли, непохожей на что-либо прежде;
- скованность шеи;
- тошнота и рвота;
- невнятная речь;
- изменения в личности и поведении, такие как депрессия, апатия или крайняя спутанность сознания (бред).
Около 30-40% людей с субарахноидальным кровоизлиянием также испытывают нарушение или полную потерю сознания.
Иногда симптомы субарахноидального кровоизлияния могут быть похожи на менингит (инфекция слоев головного мозга), потому что в обоих случаях люди испытывают сильную головную боль и скованность в шее.
В отличие от менингита, у людей с субарахноидальным кровоизлиянием обычно не бывает высокой температуры или сыпи на коже. Однако оба состояния чрезвычайно серьезны, и в любом случае следует немедленно обратиться за неотложной медицинской помощью.
Предупреждающие знаки
Приблизительно у 1 из 10 человек появятся предупреждающие признаки того, что у них будет субарахноидальное кровоизлияние, обычно за несколько дней или недель до этого.
Признаки могут принимать форму:
- внезапной и сильной головной боли — самый распространенный предупреждающий признак;
- головокружение;
- глазная боль;
- двойное зрение;
- потеря зрения.
Если вы испытываете какие-либо из этих предупреждающих признаков, рекомендуется посетить врача общей практики, особенно если ранее не было сильных головных болей.
Причины
Кровообращение
Как и всем органам организма, мозг нуждается в крови, чтобы обеспечить его кислородом и другими необходимыми питательными веществами.
Наша система кровообращения состоит из артерий и вен. Кровь прокачивается из сердца через аорту (главную артерию, ведущую от сердца), прежде чем пройти через все средние и маленькие артерии, ответвляющиеся друг от друга. Далее кровь попадает в самые крошечные сосуды, известные как капилляры, откуда кислород в крови переносится в клетки, которые составляют ткани и органы нашего организма.
Затем капилляры перемещают кровь в вены, которые возвращают ее к сердцу. Вены слабее и меньше артерий, поэтому капилляры также должны снижать скорость и давление крови.
Субарахноидальные кровоизлияния в основном вызваны аневризмами и артериовенозными мальформациями, которые появляются в следствии дефектов и слабостей кровеносных сосудов.
Аневризма
По неизвестным причинам примерно 1 из каждых 100 человек рождается с дефектами, влияющими на кровеносные сосуды в их головном мозге. Некоторые из кровеносных сосудов имеют истонченную и ослабленную стенку, выпирающую наружу, как воздушный шар, когда кровь проходит через них. Они известны как ягодные или саккулярные аневризмы.
При разрыве ягодной аневризмы возникает субарахноидальное кровоизлияние головного мозга. Не каждый, у кого есть этот тип аневризмы, испытывает кровотечение. Фактически, кровоизлияния у людей с саккулярной аневризмой очень редки, встречаясь примерно у 1 из 700 человек.
Однако человек может увеличить риск разрыва аневризмы, если:
- курит;
- чрезмерно употребляет алкоголь;
- плохо контролирует высокое кровяное давление.
Около 70% субарахноидальных кровоизлияний вызваны аневризмой. После того, как она лопает, аневризма часто закрывается, и кровотечение прекращается. Однако существует высокий риск того, что без лечения аневризма снова разорвется и приведет к еще большему кровотечению.
Артериовенозные мальформации
Артериовенозные мальформации возникают при аномальном развитии кровеносных сосудов. Они поражают примерно 1 на каждые 100 человек и, хотя точная причина неизвестна, считается, что они являются результатом проблемы, возникающей во время развития ребенка в утробе матери.
Артериовенозные мальформации могут возникать в любом месте тела, но очень редко они встречаются в головном мозге, причем поражается только 1 из каждых 10 000 человек. Они могут вызывать проблемы, поскольку влияют на способ перекачки крови по всему организму.
Большинство людей с артерио-венозной мальформацией головного мозга не испытывают никаких симптомов, пока не произойдет кровоизлияние. Артериовенозные мальформации вызывают около одного из десяти субарахноидальных кровоизлияний.
Тяжелая травма головы
Кровотечение внутри мозга также может появиться после серьезной травмы головы.
Диагностика
Первоначальный диагноз субарахноидального кровоизлияния может быть сделан через характерные симптомы состояния, такие как внезапное начало сильной головной боли и ригидность затылочных мышц.
После первоначального диагноза вполне вероятно, что вас направят в специализированное нейрохирургическое отделение для дальнейших тестов, чтобы подтвердить диагноз и, после этого, выбрать оптимальный курс лечения.
Наиболее распространенные тесты, которые используются для расследования случаев субарахноидального кровоизлияния, изложены ниже.
— Компьютерная томография (КТ).
Компьютерная томография (КТ) похожа на рентген, но она использует несколько сканирований или изображений для создания более детальной трехмерной картины мозга. Сканирование можно использовать для обнаружения наличия и расположения крови вокруг мозга и любых проблем, которые оно может вызвать. Иногда в кровь вводят цветной краситель, чтобы помочь определить источник кровотечения.
— Поясничная пункция.
Головной и спинной мозг окружены прозрачной жидкостью, называемой спинномозговой жидкостью. Если произошло субарахноидальное кровоизлияние, в жидкости будет кровь. Чтобы получить образец спинномозговой жидкости, в нижний конец позвоночника вставляется игла, и берется образец жидкости. Процедура может показаться болезненной, однако неудобств не будет, вам введут местный анестетик, чтобы нечего не чувствовали.
— МРТ сканирование.
Сканирование магнитно-резонансной томографии (МРТ) использует сильные магнитные поля и радиоволны для получения детального изображения внутренней части тела. Сканирование может быть использовано для выявления проблем в кровеносных сосудах и, иногда, для выявления самого кровоизлияния.
— Допплерография.
Одним из наиболее серьезных осложнений, связанных с субарахноидальным кровоизлиянием, является спазм сосудов головного мозга. Это когда артерии в мозге впадают в спазм, что приводит к дальнейшей потере крови, повреждению мозга и, возможно, смерти. Часто спазм сосудов головного мозга не вызывает немедленных симптомов, поэтому состояние может остаться незамеченным.
Ультразвуковая допплерография — это тест, в котором используется ультразвук для контроля потока крови в мозге. Внезапные изменения в скорости кровотока указывают на то, что произошел церебральный вазоспазм, поэтому начнется немедленное лечение.
Лечение
Медикаментозное лечение
После возникновения субарахноидального кровоизлияния некоторые из кровеносных сосудов вблизи разрыва аневризмы могут перейти в спазм. Это состояние известно как спазм сосудов головного мозга, и оно может привести к дальнейшему кровоизлиянию, вызывая повреждение головного мозга.
Чтобы предотвратить это, больному может быть назначен препарат под названием нимодипин (нимотоп), который необходимо принимать в течение трех недель. Нимодипин первоначально использовался для лечения высокого кровяного давления, но было обнаружено, что он более полезен для предотвращения спазмов. Побочные эффекты нимодипина включают:
- повышенное потоотделение;
- тошнота;
- отек ног, лодыжек;
- расстройство желудка.
Для облегчения симптомов сильной головной боли может быть использован мощный болеутоляющий, морфин. Когда состояние улучшится, в качестве альтернативы можно использовать менее сильные обезболивающие, такие как парацетамол.
Нейрохирургическая клипировка
Нейрохирургическая клипировка — это процедура, проводящиеся под общим наркозом (когда больного усыпляют). Во время процедуры на коже головы делается надрез, с последующим удалением небольшого лоскута кости, чтобы попасть в мозг.
Нейрохирург (специалист по хирургии головного мозга и нервной системы) будет тщательно искать аневризму и, обнаружив ее, закроет ее с помощью крошечного металлического зажима. После замены «костного лоскута» нейрохирург сшьет кожу головы обратно.
Нейрохирургия — невероятно сложная и трудная процедура, и успех никогда не может быть гарантирован.
Тем не менее, нейрохирургическая клипировка имеет относительно хороший показатель успеха: 70% людей достигают значительного или даже полного выздоровления после операции.
Эндоваскулярная спиральная эмболизация
Эндоваскулярная спиральная эмболизация — это процедура, при которой к артерии в ноге или паху вставляется крошечная пластиковая трубка или катетер. Затем трубка направляется через сеть кровеносных сосудов в голову и, наконец, в аневризму.
Затем через трубку в аневризму пропускают крошечные платиновые катушки. Эти катушки блокируют поток крови в аневризму и таким образом предотвращают дальнейшее кровотечение.
Эндоваскулярная спиральная эмболизация становится все более предпочтительным вариантом лечения, поскольку оно имеет более высокий показатель успеха, при этом 77% людей достигают значительного улучшения или полного выздоровления после операции.
Кроме того, из-за менее инвазивного характера эндоваскулярной спиральной эмболизации по сравнению с нейрохирургическим клиппингом, время восстановления обычно более быстрое.
Осложнения
Спазм сосудов головного мозга
Спазм сосудов головного мозга является наиболее серьезным осложнением субарахноидального кровоизлияния и является обычным явлением. Он поражает примерно половину людей с субарахноидальным кровоизлиянием и является причиной 20% смертей или случаев серьезных повреждений головного мозга, связанных с субарахноидальным кровоизлиянием.
Тем не менее, ожидается, что число случаев спазма сосудов головного мозга сократится из-за применения нимодипина в качестве профилактического препарата.
Во время спазма сосудов головного мозга артерии головного мозга переходят в спазм, прерывая кровоснабжение мозга. Причины возникновения церебрального вазоспазма до сих пор неизвестны.
Спазм сосудов головного мозга обычно развивается через три-четыре дня после субарахноидального кровоизлияния.
Основным симптомом является растущее умственное расстройство. Если его не лечить, человек может впасть в бессознательное состояние, затем в кому, а затем умереть.
Спазм мозга можно лечить с помощью так называемой «тройной Г-терапии», где три Г означают:
- гиперволемия — что означает перекачку жидкости в кровь
- гипертония — использование лекарств для повышения кровяного давления
- гемодилюция — когда в кровь переливается дополнительная кровь и плазма (жидкость, составляющая большую часть крови).
Целью тройной Г-терапии является увеличение кровотока, поэтому кровоснабжение мозга восстанавливается.
Если тройная Г-терапия не оказывается эффективной, обычно требуется хирургическое вмешательство, чтобы предотвратить дальнейшее повреждение мозга. Хирургическое вмешательство обычно включает в себя имплантацию небольшого баллона в артерию, а затем его надувание для восстановления кровоснабжения.
Эпилепсия
Приблизительно у 5% людей с субарахноидальным кровоизлиянием, развивается эпилепсия.
Эпилепсия — это состояние, при котором нормальная работа мозга нарушается, что приводит к повторным приступам или припадкам (судорогам) у человека.
Существуют разные типы судорог и симптомы могут различаться. Человек может потерять сознание, иметь сокращения мышц (руки и ноги могут дергаться и дергаться), или тело может дрожать или становиться неподвижным. Приступы обычно длятся от нескольких секунд до нескольких минут. Затем активность мозга возвращается к норме.
В большинстве случаев эпилепсии после субарахноидального кровоизлияния первый припадок происходит в течение первого года после кровоизлияния. Если с момента кровотечения прошло более двух лет, и у вас не было приступов, крайне маловероятно, что у вас разовьется эпилепсия.
Эпилепсию можно лечить с помощью противоэпилептических лекарств, таких как фенитоин или карбамазепин. Возможно, вам придется принимать эти лекарства в течение нескольких месяцев или всю оставшуюся жизнь.
Гидроцефалия
Гидроцефалия — это состояние, возникающая, когда в желудочках (полостях) головного мозга образуется слишком много спинномозговой (цереброспинальной) жидкости. Примерно у каждого десятого человека, страдающего субарахноидальным кровоизлиянием развивается гидроцефалия.
Спинномозговая жидкость вырабатывается в головном мозге и защищает головной и спинной мозг, уносит отходы из клеток головного мозга. Он непрерывно течет через желудочки (полости или камеры внутри мозга) и по поверхности головного и спинного мозга. Любой избыток этой жидкости обычно выводится из головного мозга и поглощается организмом.
Повреждения, вызванные субарахноидальным кровотечением, могут остановить процесс слива жидкости и привести к её избыточному накоплению. Симптомы включают головную боль, тошноту, рвоту и потерю равновесия. Тем не менее, это состояние можно лечить, установив трубку в мозг, чтобы жидкость могла правильно стекать.
Прогноз
Субарахноидальное кровоизлияние — чрезвычайно серьезное заболевание, и у многих людей перспективы на выживание плохие. 10-15% людей с субарахноидальным кровоизлиянием умрут до того, как будут госпитализированы, а 50% умрут в течение 30 дней после кровоизлияния.
Однако перспективы выздоровления хороши, если пациент переживет начальное кровотечение и его быстро переведут в специализированное нейрохирургическое отделение (медицинское подразделение, специализирующееся на лечении заболеваний головного мозга и нервной системы).
В лечении субарахноидных кровотечений успешно применяется ряд хирургических методов. После лечения потребуется длительный период реабилитации.
Частые вопросы
Что такое субарахноидальное кровоизлияние?
Субарахноидальное кровоизлияние (САК) – это состояние, при котором происходит кровоизлияние в пространство под паутинкой мозга, непосредственно над мозговыми оболочками.
Какие могут быть причины субарахноидального кровоизлияния?
Субарахноидальное кровоизлияние может быть вызвано различными причинами, включая разрыв аневризмы (выпячивание стенки сосуда), травму головы, артериовенозные мальформации (патологическое соединение артерий и вен), а также неконтролируемое повышение артериального давления.
Какие симптомы субарахноидального кровоизлияния могут возникнуть?
Симптомы субарахноидального кровоизлияния могут включать острую головную боль, рвоту, судороги, нарушение сознания, жесткость шеи и чувствительность к свету. Важно обратиться за медицинской помощью при подозрении на субарахноидальное кровоизлияние, так как это состояние требует немедленного лечения.
Полезные советы
СОВЕТ №1
При подозрении на субарахноидальное кровоизлияние обратитесь немедленно в медицинское учреждение. Это серьезное состояние требует немедленной медицинской помощи.
СОВЕТ №2
Следите за своим давлением и стабилизируйте его. Высокое кровяное давление может быть фактором риска для развития субарахноидального кровоизлияния. Регулярно измеряйте давление и принимайте меры для его контроля.
СОВЕТ №3
Избегайте физической активности, которая может повысить риск кровоизлияния. Ограничьте интенсивные физические упражнения, особенно если у вас есть предрасположенность к субарахноидальному кровоизлиянию или если у вас уже был случай кровоизлияния.