Операция шунтирования
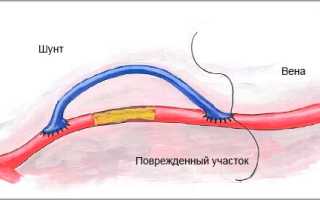
Шунтированием сосудов называют хирургическую операцию, в процессе которой при помощи системы шунтов – сосудистых трансплантатов – создается дополнительный обходной путь для нормального кровоснабжения участка миокарда, головного мозга или мягких тканей ног.
Кто выполняет такие вмешательства? Все зависит от области поражения сосудов:
- при заболеваниях сердца – кардиохирург проводит аортокоронарное шунтирование;
- при нарушениях мозгового кровообращения – нейрохирург или нейрососудистый хирург выполняет шунтирование сосудов головного мозга;
- при патологиях сосудов ног – сосудистый хирург проводит шунтирование сосудов нижних конечностей.
Во время шунтирования желудка в процессе операции выполняется разделение желудка на две части, одна из которых остается незадействованной в переваривании пищи. Впоследствии такой результат приводит к более быстрому насыщению и утрате лишних килограммов. Гастрошунтирование проводит бариатрический хирург – врач, занимающийся лечением ожирения хирургическими методами.
После шунтирования сосудов на сердце нужно стараться избегать физических нагрузок и не поднимать тяжести.
Шунты для сосудов «живут» 5–7 лет. Разрушающее действие на них оказывает никотин, поэтому больному жизненно необходимо отказаться от курения.
Чтобы предупредить возникновение новых холестериновых бляшек, необходимо придерживаться диеты с минимальным количеством животных жиров. Подойдут лечебные диеты с традиционными названиями — «диета № 12» (питание при атеросклерозе и ишемической болезни сердца) и «диета № 15» (питание при хронической недостаточности кровообращения).
При шунтировании желудка первое время необходимо соблюдать строгую диету после операции по совету врача. Первые три дня вы будете пить только жидкости и жидкую пищу, постепенно в стационаре вы перейдёте на пищу-пюре.
Шунтирование сосудов сердца – операция, которую назначают при коронарной болезни сердца. Когда в результате образования атеросклеротических бляшек в артериях, снабжающих кровью сердце, происходит сужение просвета (стеноз), это грозит пациенту самыми серьезными последствиями. Дело в том, что при нарушении кровоснабжения сердечной мышцы, миокард перестает получать достаточное для нормальной работы количество крови, а это в итоге приводит к его ослаблению и повреждению.
Из всех болезней сердца ишемическая (ИБС) является самой распространенной патологией. Это убийца номер один, который не жалует ни мужчин, ни женщин. Нарушение кровоснабжения миокарда в результате закупорки коронарных сосудов приводит к возникновению инфаркта, вызывающего тяжелые осложнения, вплоть до летального исхода… Наиболее часто заболевание возникает после 50 лет и поражает в основном мужчин.
При ИБС, для профилактики инфаркта, а также для устранения его последствий, если с помощью консервативного лечения не удалось достигнуть положительного эффекта, больным назначают аортокоронарное шунтирование (АКШ).Это наиболее радикальный, но в то же время самый адекватный способ восстановления кровотока.
АКШ может проводиться при единичном или множественном поражении артерий. Суть ее состоит в том, что в тех артериях, где нарушен кровоток, создаются новые обходные пути – шунты. Это делается с помощью здоровых сосудов, которые присоединяют к коронарным артериям. В результате операции кровоток получает возможность следовать в обход места стеноза или блокировки.
Таким образом, целью АКШ является нормализация кровотока и обеспечение полноценного кровоснабжения для сердечной мышцы.
После проведения АКШ пациент обычно находится в реанимации, где начинается первичное восстановление деятельности сердечной мышцы и легких. Этот период может продлиться до десяти суток. Необходимо, чтобы прооперированный в это время правильно дышал. Что касается реабилитации, первичная реабилитация проводится еще в больнице, а дальнейшие мероприятия продолжаются в реабилитационном центре.
Швы на груди и в том месте, где брали материал для шунта, промываются антисептиками во избежание загрязнения и нагноения. Снимаются они в случае успешного заживления ран примерно на седьмой день. В местах ран будет ощущение жжения и даже боли, но через какое-то время оно проходит. Через 1–2 недели, когда раны кожи немного заживают, пациенту разрешается принять душ.
Кость грудины заживает дольше – до четырех, а иногда и шести месяцев. Чтобы ускорить этот процесс, грудине необходимо обеспечить покой. Здесь помогут предназначенные для этого грудные бандажи. На ногах в первые 4–7 недель во избежание венозного застоя и профилактики тромбозов следует носить специальные эластичные чулки, а также нужно в это время поберечься от тяжелых физических нагрузок.
Из-за кровопотери во время операции у пациента может развиться анемия, но какого-то специального лечения она не требует. Достаточно соблюдать диету, включающую продукты с высоким содержанием железа, и уже через месяц гемоглобин придет в норму.
После АКШ пациенту придется приложить некоторые усилия для восстановления нормального дыхания, а также чтобы избежать воспаления легких. В первое время ему необходимо проделывать дыхательные упражнения, которым его обучали перед операцией.
Важно! Не нужно бояться кашля после АКШ: откашливание – важная часть реабилитации. Чтобы облегчить откашливание, можно прижать к груди мяч или ладони. Ускоряет процесс выздоровления частая смена положения тела. Обычно врачи объясняют, когда и как следует поворачиваться и ложиться на бок.
Продолжением реабилитации становится постепенное увеличение физических нагрузок. После операции пациента перестают беспокоить приступы стенокардии, и ему предписывают необходимый двигательный режим. Вначале это ходьба по больничным коридорам на небольшие расстояния (до 1 км в день), затем нагрузки понемногу возрастают, а через какое-то время большинство ограничений на двигательный режим снимается.
Когда больной выписан из клиники для окончательного восстановления желательно, чтобы он был направлен в санаторий. А через полтора-два месяца пациент уже может вернуться к работе.
По прошествии двух-трех месяцев после шунтирования может быть проведен нагрузочный тест, который позволит оценить проходимость новых путей, а также посмотреть, насколько хорошо сердце снабжается кислородом. При отсутствии болей и изменений на ЭКГ во время теста восстановление считается успешным.
В случае если чрескожное вмешательство невозможно выполнить, ангиопластика или стентирование оказались безуспешными, то показано АКШ. Основные показания к аортокоронарному шунтированию:
- Поражение части или всех коронарных артерий;
- Сужение просвета левой артерии.
Решение об операции принимается в каждом конкретном случае отдельно с учетом степени поражения, состояния больного, рисков и т.д.
Шунтирование: сосудов головного мозга, ног, сердца и желудка
При некоторых поражениях артерий головного мозга восстановление нормального кровообращения может достигаться только путем выполнения их шунтирования. Причиной таких повреждений сосудов могут становиться самые различные заболевания: атеросклероз, новообразования, тромбы. Если проблема не устраняется длительное время, то нарушение кровообращения может вызывать гибель больших участков тканей мозга и приводить к инвалидности или смерти больного. При наложении шунта, доставляющего кровь в необходимый участок, ишемия устраняется, и головной мозг начинает нормально функционировать.
Показания
Основные показания к проведению шунтирования сосудов головного мозга:
- аневризма (расширение) сосуда, не поддающаяся лечению другими способами;
- опухоли, приводящие к повреждению или сжиманию сонной артерии;
- невозможность предупреждения инсульта медикаментозными способами;
- ухудшение артериального кровотока, которое не может устраняться другими способами;
- гидроцефалия (нарушение нормального развития головного мозга, связанное с чрезмерным накоплением жидкости в нем) у новорожденных.
Операция по шунтированию сосудов мозговых артерий назначается только после детального обследования больного: МРТ, КТ, ангиография, дуплексное ультразвуковое сканирование артерий, баллонное исследование окклюзии и др.
Перед проведением шунтирования сосудов головного мозга больной проходит необходимую для выполнения операции подготовку:
- отказывается от курения за 14 дней до операции;
- прекращает прием нестероидных противовоспалительных средств за 7 дней до вмешательства;
- проходит ряд дополнительных обследований (анализы крови, мочи, ЭКГ, флюорография и др.);
- сбривает волосы с головы за день до операции;
- принимает назначенные врачом препараты.
Перед транспортировкой в операционную больной должен быть без накладных ногтей, пирсинга и других украшений, контактных линз и съемных зубных протезов.
Шунтирование мозговых артерий может выполняться следующими способами:
- Методика применяется при поражении небольшого участка мелкой артерии. В качестве шунта используется сосуд, взятый из артерий, питающих оболочку мозга. Во время операции хирург выделяет пораженный сосуд и выводит его конец через созданное отверстие (просверливанием черепа) к концу шунта. После этого он сшивает их, восстанавливая кровоток в участке ишемии.
- Методика применяется, если диаметр поврежденной артерии составляет около 2 см. В качестве шунта используется участок сосуда из ноги или руки больного. Он вшивается в наружную сонную артерию и проводится в височную область. После этого хирург снимает часть черепной коробки и вводит в полученное отверстие шунт. Далее он пришивает его к пораженной артерии.
На практике чаще проводится шунтирование, выполняющееся при использовании сосуда, питающего мозговую оболочку. Обычно операция длится около 5 часов. Для обезболивания таких вмешательств применяется общий наркоз, сопровождающийся искусственный вентиляцией легких.
При гидроцефалии проводится особый вид шунтирования – вентрикуло-перитонеальное. Суть такой операции заключается в выполнении отверстия в черепной коробке, в которую вставляется титановая трубка. Ее нижний конец соединяют с желудочком мозга. Через созданный шунт излишняя жидкость, поступившая в желудочек, доставляется в брюшную полость и активно всасывается там.
При отсутствии осложнений перед выпиской из стационара больному проводится дуплексное сканирование для оценки функционирования наложенного шунта и характера мозгового кровотока. При отсутствии каких-либо нарушений пациента выписывают через 6–7 дней после операции.
Показаниями к выполнению шунтирования сосудов ног могут становиться заболевания, сопровождающиеся их значительным сужением или расширением, приводящим к недостаточному кровоснабжению того или иного участка. Решение о необходимости таких операций принимаются в тех случаях, когда курс интенсивной консервативной терапии оказывается неэффективным и существующее тотальное нарушение кровотока в будущем может приводить к развитию гангрены пораженной конечности и инвалидности.
Показания
- облитерирующий атеросклероз;
- аневризмы периферических артерий;
- эндартериит;
- варикозное расширение вен;
- невозможность выполнения ангиопластики или стентирования;
- угроза развития гангрены и неэффективность консервативной терапии.
Выбор методики шунтирования определяется результатами обследования больного: МРТ, КТ, дуплексное УЗИ сосудов ног.
Иногда для снижения веса некоторым пациентам приходится проводить такую операцию как желудочное шунтирование. Что это такое? Это одна из современных хирургических методик, применяющаяся для уменьшения чувства голода и снижения веса. Она назначается тем больным с ожирением, которые не могут достичь желаемых результатов другими способами.
Основным показанием к проведению желудочного шунтирования является ожирение, которое не может устраняться другими способами и постоянно сопровождается чувством сильного голода. Иногда такие вмешательства выполняются при возникновении затруднения эвакуации пищи из желудка при других заболеваниях.
Перед выполнением такого вмешательства пациент проходит полное обследование: анализы крови, ЭКГ, флюорографию, ФГДС и др.
Тем не менее, исследование, проведенное в период с 1987 по 1990 год, включающее более 25 тысяч пациентов в возрасте более 80 лет (средний возраст составил 82 года), показало, что количество летальных исходов в течение 5 лет составило 7%.
Таким образом, можно сделать вывод, что при наличии показаний проведение операции является хорошим вариантом, позволяющим увеличить продолжительность и качество жизни.
Операция проводится при сужении артерий, которые поставляют кровь в сердце именуемые коронарными.
Просвет данных артерий сужается вследствие отложения атеросклеротических бляшек, что являют собой отложения холестерина на стенках сосудов.
При нарушении поставок крови в сердце нарушается его функциональные способности, что приводит к сбою кровообращения в организме и нарушении частоты сердечным сокращений.
Выделяется два вида шунтирования сердца:
- Аортокоронарное (АКШ). При проведении такого оперирования обходной путь формируется из сосуда, взятого у пациента. Данный вид оперирования подразделяется еще на два вида:
- Аутоартериальное аортокоронарное шунтирование сердца. Для формирования пути используется лучевая артерия. Этот метод оперирования применяется, если пациент страдает от варикозного расширения вен;
- Аутовенозное аортокоронарное шунтирование сердца. Для формирования такого шунта используют подкожную вену нижней конечности.
- Маммарокоронарное шунтирование сердца (МКШ). Для создания шунта используется грудная артерия.
Выбор материала для формирования шунта производиться индивидуально, в зависимости от личных показателей пациента.
Возможные осложнения при АКШ
Выполнение АКШ рекомендуется в тех случаях, когда другие способы восстановления нормального кровотока в коронарных артериях являются малоэффективными или невозможными из-за наличия противопоказаний. Что такое шунтирование коронарных артерий? Суть такой операции заключается в создании шунта – обходного пути кровообращения от аорты к страдающему от недостаточного поступления крови участку миокарда.
Показания
Основные показания к проведению АКШ:
- коронарные сосуды сужены более чем на 70%;
- неподдающиеся медикаментозному лечению формы стенокардии;
- неэффективность или невозможность выполнения ангиопластики или стентирования;
- первые 4–6 часов после инфаркта миокарда или развитие ранней постинфарктной ишемии;
- ишемический отек легких.
Показаний для выполнения АКШ множество, и необходимость проведения такого вмешательства определяется после проведения детального обследования больного: ЭКГ (разные виды), Эхо КГ, коронарография, анализы крови.
Перед проведением АКШ больной проходит необходимую для выполнения операции подготовку:
- прекращает прием препаратов для разжижения крови;
- за 3–5 дней поступает в стационар кардиохирургического отделения;
- получает консультации анестезиолога и врача по лечебной физкультуре;
- проходит ряд дополнительных обследований (анализы крови, УЗИ сосудов ног, допплерографию артерий головного мозга и др.).
АКШ может выполняться по двум методикам:
- традиционная – на открытой грудной клетке после стернотомии (большого разреза по середине грудины);
- малоинвазивная – на закрытой грудной клетке через небольшие разрезы и при помощи эндоскопического оборудования.
В зависимости от клинического случая вмешательство может проводиться на работающем или неработающем сердце (т. е. с использованием аппарата для искусственного кровообращения).
Операция начинается после начала действия общего наркоза. После выполнения доступа к сердцу хирург еще раз оценивает состояние сосудов и намечает места для подшивания будущего шунта. Параллельно работающая операционная бригада выполняет забор сосудов для последующей трансплантации. Ими могут быть внутренние грудные артерии, лучевая артерия или подкожные вены ноги.
При необходимости хирург останавливает сердце и подключает больного к аппарату для искусственного кровообращения. Далее врач выполняет на сосудах надрезы и подшивает в этих местах шунт особенными сосудистыми швами. При остановленном сердце кардиохирург выполняет его повторный запуск. Далее врач проверяет состоятельность шунта и послойно ушивает операционную рану.
Длительность традиционной АКШ может составлять от 3 до 6 часов, малоинвазивной – около 2. При отсутствии осложнений выписка больного из стационара после выполнения операции традиционным способом проводится через 8–10 суток, а после малоинвазивного вмешательства – через 5–6 дней.
Коронарное шунтирование заключается в том, чтобы с помощью шунта создать дополнительный обходной путь от аорты к артерии, который позволяет миновать участок, где произошла закупорка, и восстановить кровоток к сердцу. Шунтом чаще всего становится грудная артерия. Благодаря своим уникальным особенностям, она имеет высокую сопротивляемость атеросклерозу и долговечность в качестве шунта. Однако может быть использована большая подкожная вена бедра, а также лучевая артерии.
Для налаживания кровоснабжения сердца при сужении артерий есть несколько альтернативных методов:
- Лечение лекарственными препаратами (например, бета-блокаторами, статинами);
- Коронарная ангиопластика – нехирургический метод лечения, когда к месту сужения подводится специальный баллон, который раздуваясь, открывает суженный канал;
- Стентирование – в пораженный сосуд вводится металлическая трубочка, которая увеличивает его просвет. Выбор метода зависит от состояния коронарных артерий. Но в некоторых случаях показано исключительно АКШ.
Операция выполняется под общим наркозом на открытом сердце, ее длительность зависит от сложности и может продолжаться от трех до шести часов. Хирургическая бригада выполняет обычно лишь одну такую операцию в день.
Существует 3 вида аортокоронарного шунтирования:
- С подключением аппарата ИК (искусственного кровообращения). В этом случае сердце пациента останавливают.
- Без ИК на работающем сердце — данный метод уменьшает риск возникновения осложнений, сокращает длительность операции и позволяет пациенту быстрее восстановиться, но требует от хирурга большого опыта.
- Относительно новая техника – миниинвазивный доступ с применением ИК или без него. Преимущества: меньшая кровопотеря; уменьшение числа инфекционных осложнений; сокращение времени пребывания в стационаре до 5–10 дней; более скорое выздоровление.
Любая операция на сердце включает определенный риск осложнений. Но благодаря проработанным техникам проведения, современному оборудованию и широкой практике применения, АКШ имеет очень высокие показатели положительных результатов. И все-таки прогноз всегда зависит от индивидуальных особенностей заболевания и сделать его может только специалист.
Осложнения после шунтирования сердца случаются достаточно редко, и обычно они связаны с воспалением или отечностью. Еще реже открывается кровотечение из раны. Воспалительные процессы могут сопровождаться высокой температурой, слабостью, болью в груди, суставах, нарушением ритма сердца. В редких случаях возможны кровотечения и инфекционные осложнения. Воспаления могут быть связаны с проявлением аутоиммунной реакции – иммунная система может так отреагировать на собственные ткани.
Редко встречающиеся осложнения АКШ:
- Несращение (неполное сращение) грудины;
- Инсульт;
- Инфаркт миокарда ;
- Тромбоз;
- Келоидные рубцы;
- Потеря памяти;
- Почечная недостаточность;
- Хронические боли в области, где была проведена операция;
- Постперфузионный синдром.
Кроме того, если пациент не соблюдает рекомендации лечащего врача или прекращает выполнять в период восстановления прописанные ему медикаментозные мероприятия, рекомендации по питанию, нагрузкам и т.п., возможен рецидив в виде появления новых бляшек и повторная закупорка нового сосуда (рестеноз). Обычно в таких случаях отказывают в проведении еще одной операции, но могут провести стентирование новых сужений.
Внимание! После операции необходимо соблюдать определенный рацион питания: сократить потребление жиров, соли, сахара. В противном случае есть высокий риск, что заболевание вернется.
Частые вопросы
Какие показания для проведения операции шунтирования сосудов?
Операция шунтирования сосудов может быть необходима при наличии таких патологий, как коронарное сердечное заболевание, периферическая артериальная болезнь, аневризмы аорты и другие состояния, при которых требуется восстановление нормального кровотока.
Как происходит операция шунтирования сосудов?
Операция шунтирования сосудов выполняется путем создания альтернативного пути для кровотока. Хирург использует сосудистый протез или собственные сосуды пациента для создания обходного пути вокруг заболевшего участка сосуда. Это позволяет восстановить нормальный кровоток и улучшить кровоснабжение органов и тканей.
Каковы возможные осложнения после операции шунтирования сосудов?
После операции шунтирования сосудов могут возникнуть такие осложнения, как инфекция, кровотечение, тромбоз шунта, образование рубцовой ткани, нарушение функции шунта и другие. Однако, современные методы хирургии и тщательное послеоперационное наблюдение позволяют минимизировать риск осложнений.
Полезные советы
СОВЕТ №1
Подготовьтесь к операции шунтирования сосудов заранее. Обсудите все детали и возможные риски с вашим врачом, чтобы быть хорошо информированным и подготовленным.
СОВЕТ №2
Следуйте всем рекомендациям врача после операции шунтирования сосудов. Это может включать прием препаратов, соблюдение диеты, физическую активность и регулярные визиты на контрольные осмотры.
СОВЕТ №3
Поддерживайте здоровый образ жизни после операции шунтирования сосудов. Избегайте курения, контролируйте уровень холестерина и кровяное давление, занимайтесь физическими упражнениями и правильно питайтесь.