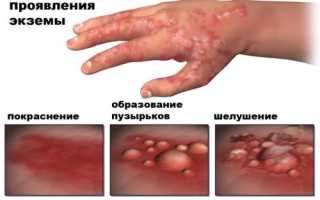
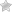Виды сыпи
Кожные высыпания могут проявляться в различных формах и иметь разные характеристики. Важно уметь различать их, так как это может помочь в диагностике и выборе правильного лечения. Рассмотрим основные виды сыпи, которые могут встречаться у взрослых и детей.
Первый тип — это макулопапулезная сыпь, которая представляет собой сочетание пятен и папул. Она может быть плоской или приподнятой над уровнем кожи и часто возникает при инфекционных заболеваниях или аллергических реакциях.
Второй тип — везикулярная сыпь, которая характеризуется образованием небольших пузырьков, заполненных жидкостью. Такой вид сыпи часто встречается при вирусных инфекциях, таких как герпес, или при аллергических реакциях.
Третий тип — пустулезная сыпь, которая включает в себя образования, заполненные гноем. Она может быть признаком бактериальной инфекции, например, пиодермии.
Четвертый тип — папулезная сыпь, представляющая собой небольшие приподнятые образования на коже. Папулы могут быть гладкими или шершавыми и часто возникают при дерматитах или акне.
Пятый тип — экссудативная сыпь, которая сопровождается выделением жидкости из пораженных участков кожи. Этот вид сыпи характерен для экземы и аллергического дерматита.
Шестой тип — десквамационная сыпь, которая проявляется в виде шелушения кожи. Она может быть следствием различных заболеваний, включая псориаз и грибковые инфекции.
Седьмой тип — петехиальная сыпь, представляющая собой мелкие красные или фиолетовые точки, которые возникают из-за кровоизлияний под кожу. Она может быть признаком серьезных заболеваний, таких как тромбоцитопения или инфекционные болезни.
Каждый из этих видов сыпи может иметь свои особенности и причины возникновения, поэтому важно обращать внимание на сопутствующие симптомы и состояние кожи. Правильная диагностика и понимание вида сыпи помогут выбрать наиболее эффективное лечение и предотвратить возможные осложнения.
Врачи отмечают, что высыпания на коже могут быть вызваны разнообразными факторами, включая аллергические реакции, инфекции, аутоиммунные заболевания и даже стресс. У взрослых часто встречаются акне, экзема и псориаз, тогда как у детей распространены дерматиты и аллергические реакции на пищу или окружающую среду. Лечение зависит от причины высыпаний: для аллергий могут быть назначены антигистаминные препараты, в то время как инфекции требуют применения антибиотиков или противовирусных средств. Важно, чтобы пациенты не занимались самолечением, а обращались к специалистам для точной диагностики и назначения адекватной терапии. Регулярные консультации с дерматологом помогут предотвратить осложнения и улучшить состояние кожи.

Высыпания на теле: причины появления
Высыпания на коже могут возникать по различным причинам, и их классификация может быть довольно сложной. Основные факторы, способствующие появлению высыпаний, можно разделить на несколько категорий.
Первой и наиболее распространенной причиной являются аллергические реакции. Аллергены могут быть как внешними (пыльца, шерсть животных, химические вещества), так и внутренними (пища, лекарства). При контакте с аллергеном у человека может развиться аллергический дерматит, который проявляется в виде покраснения, зуда и отека.
Второй важной причиной высыпаний являются инфекционные заболевания. Вирусы, бактерии и грибки могут вызывать различные кожные инфекции, которые проявляются в виде сыпи. Например, ветряная оспа, корь и краснуха — это вирусные инфекции, которые сопровождаются характерными высыпаниями. Бактериальные инфекции, такие как пиодермия, также могут вызывать воспалительные изменения на коже.
Третья категория причин связана с нарушениями в работе внутренних органов и систем. Заболевания печени, почек, эндокринной системы могут проявляться через кожные высыпания. Например, при системной красной волчанке наблюдаются высыпания, которые являются следствием аутоиммунного процесса.
Четвертой причиной являются механические и физические факторы. Трение, ожоги, укусы насекомых могут привести к появлению высыпаний. Потница, возникающая в результате перегрева и избыточной влажности, также является примером такого рода высыпаний.
Наконец, стресс и психоэмоциональное состояние человека могут оказывать значительное влияние на состояние кожи. Стресс может провоцировать обострение хронических заболеваний кожи, таких как псориаз или экзема, что также приводит к появлению высыпаний.
Таким образом, причины появления высыпаний на коже могут быть разнообразными и многообразными. Понимание этих причин поможет в дальнейшем диагностировать и лечить кожные проблемы более эффективно.
Заболевания, сопровождающиеся появлением сыпи
Кожные высыпания могут быть симптомами различных заболеваний, и их правильная интерпретация имеет ключевое значение для диагностики и лечения. Рассмотрим подробнее некоторые из них.
Экзема — это хроническое воспалительное заболевание кожи, которое проявляется зудом, покраснением и образованием пузырьков. Экзема может быть вызвана аллергическими реакциями, стрессом или воздействием внешних факторов, таких как холод или химические вещества. Лечение включает использование увлажняющих средств, кортикостероидов и антигистаминов.
Аллергический дерматит — это реакция кожи на аллерген, которая может проявляться в виде покраснения, отека и зуда. Часто встречаются аллергические реакции на косметику, моющие средства или пищу. Для диагностики важно выявить аллерген и исключить его из жизни пациента. Лечение включает применение антигистаминов и местных кортикостероидов.
Как отличить аллергическую сыпь на теле от других видов высыпаний? Аллергическая сыпь обычно возникает быстро после контакта с аллергеном и сопровождается сильным зудом. В отличие от других высыпаний, таких как инфекционные, аллергические высыпания не имеют четких границ и могут распространяться на большие участки кожи.
Простой контактный дерматит возникает в результате прямого контакта кожи с раздражающим веществом, например, с химикатами или растениями. Он проявляется покраснением, отеком и зудом. Лечение включает устранение контакта с раздражителем и использование кортикостероидов для уменьшения воспаления.
Герпес — это вирусное заболевание, которое проявляется в виде болезненных пузырьков на коже и слизистых оболочках. Обычно герпес возникает на губах или в области половых органов. Лечение включает противовирусные препараты, которые помогают уменьшить симптомы и ускорить заживление.
Генитальный герпес — это форма герпеса, которая передается половым путем. Он проявляется в виде пузырьков и язв в области половых органов. Лечение аналогично обычному герпесу и включает противовирусные препараты.
Фолликулит — это воспаление волосяных фолликулов, которое может возникать из-за бактериальной инфекции, раздражения или вросших волос. Он проявляется покраснением и образованием гнойничков. Лечение включает антисептики и, в некоторых случаях, антибиотики.
Розовые угри, или розацеа, — это хроническое заболевание кожи, которое проявляется покраснением лица, расширением сосудов и появлением прыщей. Лечение включает использование специальных кремов и лазерную терапию.
Пиодермия — это бактериальная инфекция кожи, которая может проявляться в виде гнойничков, язв и корок. Лечение включает антибиотики и местные антисептики.
Крапивница — это аллергическая реакция, характеризующаяся появлением зудящих волдырей на коже. Она может быть вызвана различными факторами, включая пищу, лекарства и укусы насекомых. Лечение включает антигистамины и кортикостероиды.
Псориаз — это хроническое заболевание, характеризующееся образованием красных, шелушащихся пятен на коже. Лечение может включать местные кортикостероиды, фототерапию и системные препараты.
Лишай — это группа кожных заболеваний, которые могут проявляться в виде пятен, шелушения и зуда. Лечение зависит от типа лишая и может включать противогрибковые препараты.
Контагиозный моллюск — это вирусная инфекция, проявляющаяся в виде безболезненных узелков на коже. Лечение может включать криотерапию или хирургическое удаление.
Остиофолликулит — это воспаление волосяных фолликулов, которое может проявляться в виде красных, зудящих папул. Лечение включает антисептики и антибиотики.
Паховая эпидермофития — это грибковая инфекция, поражающая кожу в области паха. Она проявляется зудом и покраснением. Лечение включает противогрибковые препараты.
Кандидоз — это грибковая инфекция, вызванная грибами рода Candida, которая может проявляться в виде покраснения и зуда, особенно в складках кожи. Лечение включает противогрибковые средства.
Краснуха — это вирусное заболевание, которое проявляется в виде сыпи, лихорадки и увеличения лимфатических узлов. Лечение симптоматическое.
Корь — это высокозаразное вирусное заболевание, проявляющееся сыпью, высокой температурой и кашлем. Лечение включает поддерживающую терапию и вакцинацию.
Ветряная оспа — это вирусная инфекция, которая проявляется зудящей сыпью и лихорадкой. Лечение включает противовирусные препараты и средства для снятия зуда.
Скарлатина — это бактериальная инфекция, проявляющаяся в виде сыпи, боли в горле и высокой температуры. Лечение включает антибиотики.
Микоз — это грибковая инфекция кожи, проявляющаяся в виде покраснения и шелушения. Лечение включает противогрибковые препараты.
Системная красная волчанка — это аутоиммунное заболевание, которое может проявляться высыпаниями на коже, особенно на лице. Лечение включает иммуносупрессоры и кортикостероиды.
Чесотка — это кожное заболевание, вызванное микроскопическим паразитом, проявляющееся зудом и сыпью. Лечение включает специальные препараты для уничтожения паразита.
Синдром Стивенса-Джонсона — это тяжелая аллергическая реакция, проявляющаяся в виде сыпи и поражения слизистых оболочек. Это состояние требует немедленной медицинской помощи.
Потница — это состояние, возникающее при перегреве, проявляющееся в виде мелких пузырьков и покраснения на коже. Лечение включает охлаждение кожи и использование антисептиков.
Высыпания на коже могут вызывать беспокойство как у взрослых, так и у детей. Многие люди отмечают, что такие проявления часто связаны с аллергическими реакциями, стрессом или инфекциями. Например, экзема и псориаз — распространенные хронические заболевания, которые требуют комплексного подхода к лечению, включая применение увлажняющих средств и кортикостероидов. У детей высыпания могут возникать из-за пищевых аллергий или контакта с раздражающими веществами. Важно помнить, что диагностика и лечение должны проводиться врачом, так как самостоятельное лечение может усугубить ситуацию. Многие пациенты подчеркивают, что раннее обращение к специалисту помогает избежать осложнений и облегчить состояние.
Экзема
Экзема — это хроническое воспалительное заболевание кожи, которое проявляется в виде покраснения, зуда, шелушения и образования пузырьков. Она может возникать на любом участке тела, но чаще всего поражает руки, лицо и область за ушами. Экзема может быть как аллергической, так и неаллергической, и ее причины могут варьироваться от генетической предрасположенности до внешних факторов, таких как химические раздражители или изменения температуры.
Симптомы экземы могут проявляться в различных формах. В начальной стадии на коже появляются красные пятна, которые могут зудеть и вызывать дискомфорт. Затем на этих участках кожи могут образовываться пузырьки, которые при расчесывании могут лопаться, приводя к образованию корок и трещин. Важно отметить, что экзема может обостряться в стрессовых ситуациях или при контакте с аллергенами, такими как пыльца, шерсть животных или определенные продукты питания.
Лечение экземы включает в себя несколько подходов. В первую очередь, необходимо избегать контакта с раздражающими веществами и аллергенами. Врач может назначить кортикостероидные мази для уменьшения воспаления и зуда. Также могут быть рекомендованы увлажняющие кремы, которые помогают восстановить защитный барьер кожи и предотвратить дальнейшее высыхание. В некоторых случаях могут потребоваться антигистаминные препараты для облегчения зуда.
Важно помнить, что экзема — это хроническое заболевание, и полное излечение может быть затруднительным. Однако с правильным подходом к лечению и уходу за кожей можно значительно снизить частоту обострений и улучшить качество жизни. Регулярные консультации с дерматологом помогут контролировать состояние кожи и адаптировать лечение в зависимости от изменений.
Аллергический дерматит
Аллергический дерматит — это воспалительное заболевание кожи, возникающее в результате контакта с аллергенами. Он может проявляться в виде покраснения, зуда, отека и высыпаний, которые могут варьироваться от мелких пузырьков до более крупных участков воспаленной кожи. Чаще всего аллергический дерматит возникает в ответ на воздействие химических веществ, косметики, моющих средств, а также при контакте с определенными растениями, такими как ядовитый плющ или крапива.
Симптомы аллергического дерматита могут проявляться сразу после контакта с аллергеном или через несколько дней. Важно отметить, что у разных людей реакция на одно и то же вещество может быть различной, что делает диагностику и лечение этого состояния достаточно сложными.
Как отличить аллергическую сыпь на теле от других видов высыпаний? В первую очередь, аллергический дерматит характеризуется четкими границами пораженной области, которые часто совпадают с местом контакта с аллергеном. Высыпания могут быть зудящими и вызывать дискомфорт, а также могут сопровождаться отеком. В отличие от других кожных заболеваний, таких как экзема или псориаз, аллергический дерматит обычно не сопровождается системными симптомами, такими как лихорадка или общее недомогание.
Для диагностики аллергического дерматита врач может провести аллергические пробы, чтобы определить конкретный аллерген, вызывающий реакцию. Лечение включает в себя устранение контакта с аллергеном, использование антигистаминов для снятия зуда и воспаления, а также применение местных кортикостероидов для уменьшения воспалительных процессов на коже. Важно помнить, что в случае тяжелых реакций может потребоваться более серьезное лечение, включая системные кортикостероиды.
Как отличить аллергическую сыпь на теле от других видов высыпаний?
Аллергическая сыпь может проявляться по-разному, и для ее отличия от других видов высыпаний важно обратить внимание на несколько ключевых факторов.
Во-первых, аллергическая сыпь часто возникает в ответ на контакт с аллергеном, таким как пища, лекарства, косметические средства или пыльца. Обычно она появляется внезапно после воздействия аллергена и может сопровождаться зудом, покраснением и отечностью. В отличие от инфекционных высыпаний, аллергическая сыпь не вызывает повышения температуры тела.
Во-вторых, аллергическая сыпь может иметь различные формы: от мелких пузырьков до больших участков покраснения. Она часто локализуется на участках кожи, которые были в контакте с аллергеном, но может также распространяться на другие области. Например, при аллергическом дерматите сыпь может появиться на руках после контакта с моющими средствами.
В-третьих, аллергическая сыпь может сопровождаться другими симптомами аллергической реакции, такими как насморк, чихание, слезотечение или отек Квинке. Если вы заметили такие симптомы в сочетании с кожными высыпаниями, это может указывать на аллергическую природу сыпи.
Кроме того, важно учитывать время появления сыпи. Если высыпания возникают сразу после употребления определенного продукта или применения нового косметического средства, это может быть признаком аллергической реакции.
Наконец, для точного определения типа сыпи и ее причин рекомендуется обратиться к дерматологу или аллергологу. Специалист сможет провести необходимые тесты и анализы, чтобы установить точный диагноз и назначить соответствующее лечение.

Простой контактный дерматит
Простой контактный дерматит — это воспалительная реакция кожи, возникающая в результате непосредственного контакта с раздражающим веществом или аллергеном. Он может проявляться у людей всех возрастов, но чаще всего встречается у детей и взрослых, работающих в сферах, связанных с химическими веществами, моющими средствами или аллергенами.
Симптомы простого контактного дерматита могут варьироваться от легкого покраснения и зуда до более серьезных проявлений, таких как отек, пузырьки и корки. Обычно высыпания локализуются в области контакта с раздражителем, но могут также распространяться на соседние участки кожи.
Причины возникновения простого контактного дерматита могут быть разнообразными. Наиболее распространенные раздражители включают:
- Химические вещества: моющие средства, растворители, косметика, краски и другие химикаты.
- Природные аллергены: растения, такие как ядовитый плющ или дуб, которые могут вызывать аллергическую реакцию.
- Металлы: никель, хром и кобальт, содержащиеся в ювелирных изделиях и одежде.
Лечение простого контактного дерматита начинается с устранения контакта с раздражающим веществом. Важно определить источник аллергии или раздражения, чтобы избежать повторного контакта в будущем. В большинстве случаев достаточно применения местных кортикостероидов для уменьшения воспаления и зуда. Также могут быть рекомендованы антигистаминные препараты для облегчения симптомов.
Если высыпания не проходят или ухудшаются, необходимо обратиться к врачу для более детального обследования и назначения соответствующего лечения. В некоторых случаях может потребоваться использование более сильных кортикостероидов или других медикаментов, особенно если дерматит становится хроническим.
Герпес
Герпес — это вирусное заболевание, вызываемое вирусом простого герпеса (HSV). Существует два основных типа вируса: HSV-1, который чаще всего вызывает высыпания на губах и лице, и HSV-2, который в основном ассоциируется с генитальными инфекциями. Высыпания, вызванные герпесом, могут проявляться в виде пузырьков, заполненных прозрачной жидкостью, которые вскоре лопаются, образуя болезненные язвы.
Симптомы герпеса могут варьироваться в зависимости от места поражения. При оральном герпесе высыпания обычно появляются на губах или вокруг рта, сопровождаясь зудом и жжением. Генитальный герпес проявляется высыпаниями в области половых органов, что может вызывать значительный дискомфорт и зуд. В некоторых случаях инфекция может протекать бессимптомно, но даже в этом случае вирус остается в организме и может активироваться в будущем.
Причины активации вируса могут быть различными: стресс, простуда, переохлаждение, ослабление иммунной системы или гормональные изменения. Важно отметить, что герпес является высокозаразным заболеванием, и передача вируса может происходить как при прямом контакте с пораженной кожей, так и через слюну.
Лечение герпеса обычно включает противовирусные препараты, такие как ацикловир, которые помогают уменьшить продолжительность и тяжесть симптомов. Важно начать лечение как можно раньше, при первых признаках высыпания. Также рекомендуется применять местные средства, такие как кремы, которые могут облегчить зуд и жжение.
Профилактика герпеса включает в себя избегание контакта с инфицированными людьми, соблюдение правил личной гигиены и укрепление иммунной системы. При наличии частых рецидивов или тяжелых симптомов важно обратиться к врачу для получения индивидуальных рекомендаций и возможного назначения профилактического лечения.
Генитальный герпес
Генитальный герпес — это вирусная инфекция, вызываемая вирусом простого герпеса (ВПГ), чаще всего типом 2, хотя тип 1 также может быть причиной заболевания. Инфекция передается преимущественно половым путем, и ее симптомы могут варьироваться от легких до тяжелых.
На начальных стадиях заболевания у пациента могут появиться зуд, жжение и покраснение в области половых органов. Вскоре после этого возникают болезненные пузырьковые высыпания, которые могут лопаться и образовывать язвы. Эти высыпания могут сопровождаться общими симптомами, такими как головная боль, лихорадка и увеличение лимфатических узлов в паху.
Важно отметить, что многие люди, инфицированные вирусом герпеса, могут не проявлять никаких симптомов, что делает диагностику сложной. Однако даже в отсутствие видимых высыпаний вирус может передаваться другим людям.
Лечение генитального герпеса направлено на облегчение симптомов и сокращение частоты рецидивов. Антивирусные препараты, такие как ацикловир, валцикловир и фамцикловир, могут быть назначены для уменьшения тяжести и продолжительности вспышек. Важно начать лечение как можно раньше, чтобы получить максимальную пользу от терапии.
Кроме того, для снижения риска передачи инфекции рекомендуется использовать барьерные методы контрацепции, такие как презервативы, даже если у партнера нет видимых симптомов. Также важно избегать половых контактов во время активной фазы заболевания, когда высыпания наиболее заметны.
Поскольку генитальный герпес является хроническим заболеванием, важно, чтобы пациенты были осведомлены о своем состоянии и могли принимать меры для управления симптомами и предотвращения передачи вируса. Регулярные консультации с врачом помогут контролировать заболевание и улучшить качество жизни.
Фолликулит
Фолликулит — это воспаление волосяных фолликулов, которое может проявляться в виде мелких красных или гнойных высыпаний на коже. Это состояние может возникать на любом участке тела, где есть волосы, но чаще всего наблюдается на коже головы, лице, шее, груди и конечностях. Фолликулит может быть вызван различными факторами, включая инфекции, механические повреждения кожи, а также химические раздражители.
Основной причиной фолликулита является инфекция, вызванная бактериями, чаще всего стафилококками. Однако заболевание может также быть вызвано грибками, вирусами или паразитами. Внешние факторы, такие как трение от одежды, использование некачественной косметики или средств для бритья, могут способствовать развитию воспаления. Кроме того, фолликулит может возникнуть у людей с ослабленным иммунитетом или при наличии хронических заболеваний, таких как диабет.
Симптомы фолликулита включают зуд, жжение и болезненность в области воспаленных фолликулов. На коже могут появляться красные папулы, которые могут напоминать акне. В некоторых случаях высыпания могут содержать гной, что указывает на бактериальную инфекцию. Важно не пытаться самостоятельно выдавливать или расчесывать такие высыпания, так как это может привести к распространению инфекции и образованию рубцов.
Лечение фолликулита зависит от его причины и степени тяжести. В легких случаях достаточно соблюдать гигиену кожи, использовать антисептические средства и избегать раздражающих факторов. При бактериальной инфекции могут быть назначены антибиотики, как местного, так и системного действия. Если причиной фолликулита являются грибковые инфекции, потребуется применение противогрибковых препаратов. Важно также избегать травмирования кожи и использования агрессивных косметических средств, чтобы предотвратить рецидивы заболевания.
Если фолликулит не поддается лечению или сопровождается серьезными симптомами, такими как высокая температура или обширные поражения кожи, необходимо обратиться к врачу для более детального обследования и назначения адекватной терапии.
Розовые угри
Розовые угри, или розацеа, представляют собой хроническое воспалительное заболевание кожи, которое чаще всего проявляется на лице. Это состояние характеризуется покраснением, расширением сосудов, образованием папул и пустул, что может вызывать значительный дискомфорт и эстетические проблемы.
Причины возникновения розовых угрей до конца не изучены, однако среди факторов, способствующих развитию этого заболевания, выделяют генетическую предрасположенность, нарушения в работе сосудистой системы, а также влияние внешних факторов, таких как солнечное излучение, стресс, алкоголь и острая пища. У некоторых пациентов розацеа может быть спровоцирована определенными косметическими средствами или медикаментами.
Симптомы розовых угрей могут варьироваться от легкого покраснения до более серьезных проявлений, таких как образование гнойничков и утолщение кожи. Часто заболевание сопровождается ощущением жжения или стянутости кожи. Важно отметить, что розацеа может проявляться в различных формах, включая эритематозную, папулопустулезную и фиматозную.
Лечение розовых угрей требует комплексного подхода. В первую очередь, необходимо избегать триггеров, которые могут усугубить состояние. Врач может назначить топические препараты, содержащие антибиотики или ретиноиды, а также системные антибиотики в более тяжелых случаях. Кроме того, для улучшения состояния кожи могут быть рекомендованы процедуры, такие как лазерная терапия или фототерапия.
Важно помнить, что розовые угри — это хроническое заболевание, которое требует постоянного контроля и регулярного наблюдения у дерматолога. Правильный уход за кожей и соблюдение рекомендаций врача помогут минимизировать проявления заболевания и улучшить качество жизни пациента.
Пиодермия
Пиодермия — это инфекционное заболевание кожи, вызванное бактериями, чаще всего стафилококками или стрептококками. Она характеризуется образованием гнойных высыпаний, которые могут проявляться в различных формах, включая пустулы, фурункулы и карбункулы. Пиодермия может развиваться как на здоровой коже, так и на фоне уже существующих кожных заболеваний или повреждений.
Основные причины возникновения пиодермии включают:
- Нарушение целостности кожи: Порезы, ссадины, укусы насекомых или любые другие травмы могут стать входными воротами для инфекции.
- Снижение иммунитета: Люди с ослабленной иммунной системой, например, при хронических заболеваниях или после перенесенных инфекций, более подвержены развитию пиодермии.
- Гигиенические факторы: Неправильный уход за кожей, недостаточная гигиена или, наоборот, чрезмерная чистота могут способствовать развитию инфекции.
- Контакт с носителями инфекции: Пиодермия может передаваться через прямой контакт с зараженными людьми или предметами.
Симптомы пиодермии могут варьироваться в зависимости от ее формы, но обычно включают покраснение кожи, отек, зуд и образование гнойных пузырьков. В более тяжелых случаях может наблюдаться повышение температуры тела и общее недомогание.
Лечение пиодермии зависит от ее тяжести и может включать:
- Антибиотикотерапию: Врач может назначить местные или системные антибиотики для борьбы с инфекцией.
- Обработка пораженных участков: Регулярная обработка кожи антисептиками помогает предотвратить распространение инфекции.
- Поддержка иммунной системы: Важно следить за общим состоянием здоровья, возможно, потребуется назначение иммуномодуляторов.
При появлении признаков пиодермии необходимо обратиться к дерматологу для получения квалифицированной помощи и назначения адекватного лечения. Игнорирование симптомов может привести к осложнениям и распространению инфекции.
Крапивница
Крапивница — это аллергическая реакция, которая проявляется в виде зудящих высыпаний на коже, напоминающих ожоги от крапивы. Она может возникать как у взрослых, так и у детей и характеризуется появлением покраснений, отеков и пузырьков, которые могут сливаются друг с другом, образуя более крупные участки поражения. Крапивница может быть острой или хронической, в зависимости от продолжительности и частоты проявлений.
Причины возникновения крапивницы могут быть разнообразными. Чаще всего она возникает в ответ на аллергены, такие как продукты питания (орехи, морепродукты, яйца), лекарства (антибиотики, нестероидные противовоспалительные препараты) или укусы насекомых. Кроме того, крапивница может быть вызвана физическими факторами, такими как холод, тепло, солнечное излучение или давление на кожу.
Симптомы крапивницы могут варьироваться от легкого зуда до сильного дискомфорта. В некоторых случаях может наблюдаться отек Квинке — опасное состояние, при котором происходит отек слизистых оболочек, что может привести к затруднению дыхания. Поэтому важно внимательно следить за состоянием пациента и при необходимости обращаться за медицинской помощью.
Лечение крапивницы обычно включает в себя устранение причины аллергической реакции, если она известна. Антигистаминные препараты являются основным методом лечения, так как они помогают уменьшить зуд и отек. В тяжелых случаях могут потребоваться кортикостероиды для быстрого снятия воспаления. Также рекомендуется избегать контакта с известными аллергенами и соблюдать гипоаллергенную диету.
Важно помнить, что при появлении симптомов крапивницы, особенно если они сопровождаются отеком или затруднением дыхания, необходимо немедленно обратиться к врачу для получения квалифицированной помощи.
https://youtube.com/watch?v=C337Ayaj5_s
Псориаз
Псориаз — это хроническое воспалительное заболевание кожи, которое проявляется в виде красных, шелушащихся пятен, покрытых серебристо-белыми чешуйками. Эти высыпания могут появляться на различных участках тела, включая локти, колени, кожу головы и спину. Псориаз может варьироваться по степени тяжести: от небольших участков до обширных поражений, которые могут вызывать значительный дискомфорт и ухудшать качество жизни.
Причины возникновения псориаза до конца не изучены, однако считается, что это заболевание связано с нарушениями в иммунной системе, а также генетической предрасположенностью. У людей с псориазом наблюдается ускоренное деление клеток кожи, что приводит к накоплению клеток на поверхности и образованию характерных высыпаний. Факторы, способствующие обострению заболевания, могут включать стресс, инфекции, травмы кожи, а также некоторые медикаменты.
Лечение псориаза может быть комплексным и индивидуальным, в зависимости от степени тяжести и локализации высыпаний. Основные методы лечения включают:
-
Топические препараты — это кремы и мази, содержащие кортикостероиды, витамин D, ретиноиды или другие активные вещества, которые помогают уменьшить воспаление и шелушение.
-
Фототерапия — метод, при котором кожа подвергается воздействию ультрафиолетового света, что может помочь снизить активность иммунной системы и улучшить состояние кожи.
-
Системные препараты — в более тяжелых случаях могут назначаться препараты, которые действуют на весь организм. Это могут быть как традиционные иммунодепрессанты, так и биологические препараты, которые нацелены на специфические молекулы в иммунной системе.
-
Изменение образа жизни — соблюдение диеты, отказ от курения и алкоголя, а также управление стрессом могут значительно улучшить состояние кожи и снизить частоту обострений.
Важно помнить, что псориаз — это хроническое заболевание, и его лечение требует времени и терпения. Регулярные консультации с дерматологом помогут контролировать симптомы и выбирать наиболее эффективные методы терапии.
Лишай
Лишай — это общее название группы инфекционных заболеваний кожи, которые вызываются различными грибками или вирусами. Эти заболевания могут проявляться в виде пятен, сыпи или шелушения, и часто сопровождаются зудом. Лишай может быть как острым, так и хроническим, и его проявления могут варьироваться в зависимости от типа возбудителя.
Существует несколько видов лишая, наиболее распространенными из которых являются:
-
Стригущий лишай — вызывается грибками, которые поражают волосы и кожу. Он проявляется в виде круглых пятен с четкими границами, которые могут быть покрыты корочками или чешуйками. Часто наблюдается выпадение волос в пораженной области.
-
Розовый лишай — характеризуется появлением розовых пятен на коже, которые могут зудеть. Причина его возникновения до конца не установлена, но предполагается, что это может быть связано с вирусной инфекцией.
-
Отрубевидный лишай — вызывается грибком, который влияет на пигментацию кожи. Он проявляется в виде светлых или темных пятен на коже, которые могут шелушиться, но обычно не вызывают зуда.
-
Опоясывающий лишай — это вирусная инфекция, вызванная вирусом ветряной оспы. Он проявляется в виде болезненных пузырьков, которые располагаются по ходу нервов и часто сопровождаются сильной болью.
Лечение лишая зависит от его типа и причины. В большинстве случаев используются противогрибковые препараты, которые могут быть как местного, так и системного действия. Важно также соблюдать правила гигиены, чтобы предотвратить распространение инфекции на другие участки кожи или на других людей. При наличии симптомов лишая рекомендуется обратиться к дерматологу для точной диагностики и назначения адекватного лечения.
Контагиозный моллюск
Контагиозный моллюск — это вирусное заболевание, которое проявляется в виде кожных высыпаний, вызванных инфекцией, вызванной вирусом из семейства поксвирусов. Это заболевание чаще всего встречается у детей, но также может возникать и у взрослых. Высыпания представляют собой небольшие, гладкие, блестящие узелки, которые могут быть телесного цвета или слегка розоватыми. Они часто имеют небольшую вмятину в центре и могут быть безболезненными, но иногда вызывают зуд.
Передача контагиозного моллюска происходит через прямой контакт с кожей инфицированного человека или через предметы, которые могли быть в контакте с его кожей, такие как полотенца, игрушки или спортивное оборудование. Вирус может также передаваться через царапины или повреждения кожи, что делает его особенно распространенным среди детей, которые часто играют вместе и могут обмениваться игрушками.
Высыпания могут появляться на любом участке тела, но чаще всего встречаются на лице, шее, руках и животе. В большинстве случаев контагиозный моллюск не требует специального лечения, так как высыпания могут исчезнуть самостоятельно в течение нескольких месяцев или даже лет. Однако, если высыпания вызывают дискомфорт, зуд или эстетические проблемы, рекомендуется обратиться к врачу.
Лечение может включать механическое удаление узелков, криотерапию (замораживание) или применение местных препаратов, которые помогают ускорить процесс заживления. Важно помнить, что при наличии контагиозного моллюска необходимо соблюдать меры предосторожности, чтобы избежать передачи инфекции другим людям.
Остиофолликулит
Остиофолликулит — это воспаление волосяных фолликулов, которое может проявляться в виде небольших красных или гнойных высыпаний на коже. Чаще всего это состояние возникает на участках, где волосы растут, таких как голова, лицо, шея, грудь и спина. Остиофолликулит может быть вызван различными факторами, включая бактериальные инфекции, грибковые инфекции, механическое раздражение кожи, а также аллергические реакции.
Основной причиной остиофолликулита является инфекция, вызванная бактериями, чаще всего стафилококками. Эти микроорганизмы могут проникать в волосяные фолликулы через микротравмы кожи, что приводит к воспалению и образованию гнойных пузырьков. Также остиофолликулит может развиваться на фоне избыточного потоотделения, ношения тесной одежды или неправильной гигиены.
Симптомы остиофолликулита включают зуд, болезненность, покраснение и отек в области пораженных фолликулов. В некоторых случаях могут образовываться гнойные пузырьки, которые при вскрытии выделяют гной. Важно отметить, что остиофолликулит может быть как острым, так и хроническим. Хроническая форма может возникать при повторных инфекциях или постоянном раздражении кожи.
Для диагностики остиофолликулита врач обычно проводит осмотр кожи и может назначить дополнительные исследования, такие как анализы на наличие инфекции. Лечение включает в себя применение антисептиков и антибиотиков для борьбы с инфекцией, а также противовоспалительных средств для уменьшения воспаления и зуда. Важно также соблюдать правила личной гигиены, избегать тесной одежды и использовать мягкие моющие средства, чтобы предотвратить повторное возникновение высыпаний. В случае тяжелых или хронических форм заболевания может потребоваться консультация дерматолога.
Паховая эпидермофития
Паховая эпидермофития — это грибковое заболевание, которое в основном поражает кожу в области паха, внутренней поверхности бедер и ягодиц. Оно вызывается грибами рода Epidermophyton и чаще всего встречается у мужчин, особенно в теплое время года, когда повышается потоотделение и создаются благоприятные условия для размножения грибков.
Симптомы паховой эпидермофитии включают появление красных пятен, которые имеют четкие границы и могут зудеть. На пораженных участках кожи могут образовываться пузырьки, корки и шелушение. Важно отметить, что заболевание может распространяться на соседние участки кожи, если не принять меры по его лечению.
Причинами возникновения паховой эпидермофитии могут быть следующие факторы:
- Повышенная влажность и тепло, способствующие размножению грибков.
- Ношение тесной или синтетической одежды, которая не позволяет коже дышать.
- Наличие избыточного веса, что также может способствовать образованию складок кожи, где грибки могут развиваться.
- Снижение иммунитета, которое может быть вызвано различными заболеваниями или стрессом.
Лечение паховой эпидермофитии обычно включает применение противогрибковых препаратов, как местного, так и системного действия. Местные препараты, такие как кремы или мази, наносятся на пораженные участки кожи, а системные препараты могут быть назначены в более тяжелых случаях. Кроме того, важно соблюдать гигиену, носить свободную одежду из натуральных тканей и избегать перегрева, чтобы предотвратить повторное заражение.
При первых признаках заболевания рекомендуется обратиться к дерматологу для подтверждения диагноза и назначения адекватного лечения. Игнорирование симптомов может привести к хроническому течению болезни и распространению инфекции.
Кандидоз
Кандидоз — это грибковая инфекция, вызванная избыточным размножением грибов рода Candida, чаще всего Candida albicans. Эта инфекция может проявляться на различных участках кожи и слизистых оболочках, включая полость рта, влагалище и кожу. У взрослых кандидоз может возникать в результате ослабления иммунной системы, длительного приема антибиотиков, гормональных изменений или наличия хронических заболеваний, таких как диабет.
На коже кандидоз обычно проявляется в виде красных, зудящих высыпаний, которые могут быть покрыты белесыми корочками или налетом. Часто такие высыпания возникают в складках кожи, например, под грудью, в паху или между пальцами. У детей кандидоз может проявляться в виде молочницы, когда грибок поражает слизистую оболочку рта, вызывая белые пятна на языке и внутренней стороне щек.
Лечение кандидоза включает применение противогрибковых препаратов, которые могут быть как местного, так и системного действия. Важно также обратить внимание на факторы, способствующие развитию инфекции, такие как соблюдение гигиенических норм, правильное питание и укрепление иммунной системы. В некоторых случаях может потребоваться коррекция сопутствующих заболеваний, чтобы предотвратить рецидивы кандидоза.
https://youtube.com/watch?v=bJ44o0jCh4Y
Краснуха
Краснуха — это вирусное заболевание, которое чаще всего встречается у детей, но также может затрагивать и взрослых. Оно характеризуется появлением сыпи, которая обычно начинается на лице и постепенно распространяется по всему телу. Высыпания при краснухе представляют собой мелкие красные пятна, которые могут сливаться друг с другом, создавая более крупные участки. Сыпь обычно не вызывает зуда, но может сопровождаться легким дискомфортом.
Причиной краснухи является вирус, который передается воздушно-капельным путем. Инфекция может распространяться от человека к человеку, особенно в местах с большим скоплением людей. Важно отметить, что краснуха является особенно опасной для беременных женщин, так как может привести к серьезным осложнениям для плода, включая врожденные пороки развития.
Симптомы краснухи обычно проявляются через 2-3 недели после заражения. К ним относятся не только сыпь, но и увеличение лимфатических узлов, головная боль, легкая лихорадка и общая слабость. В большинстве случаев заболевание проходит самостоятельно в течение одной-двух недель.
Лечение краснухи в основном симптоматическое. Важно обеспечить пациенту покой, обильное питье и, при необходимости, жаропонижающие средства. Вакцинация против краснухи является наиболее эффективным способом профилактики заболевания. Вакцина обычно вводится в детском возрасте и обеспечивает долгосрочную защиту.
Если вы подозреваете, что у вас или вашего ребенка краснуха, важно обратиться к врачу для подтверждения диагноза и получения рекомендаций по лечению.
Корь
Корь — это острое вирусное заболевание, которое в первую очередь поражает детей, однако может возникать и у взрослых, особенно у тех, кто не был вакцинирован. Заболевание характеризуется высокой заразностью и передается воздушно-капельным путем. Инкубационный период кори составляет от 7 до 14 дней, после чего появляются первые симптомы.
На начальных этапах корь проявляется общими симптомами, такими как высокая температура, кашель, насморк и конъюнктивит. Затем, через несколько дней, на коже появляется характерная сыпь, которая начинается с лица и шеи, постепенно распространяясь на остальные части тела. Сыпь представляет собой пятна, которые могут сливаться друг с другом, образуя крупные участки покраснения. Обычно сыпь сохраняется от 5 до 7 дней, после чего начинает бледнеть и исчезать.
Одним из характерных признаков кори является наличие пятен Коплика — маленьких белых точек с красным ободком, которые появляются на слизистой оболочке щек за несколько дней до появления кожной сыпи. Эти пятна являются важным диагностическим признаком и могут помочь врачу в установлении диагноза.
Лечение кори в основном симптоматическое. Важно обеспечить больному покой, обильное питье и жаропонижающие средства при высокой температуре. Вакцинация против кори является наиболее эффективным способом профилактики заболевания. Вакцинация проводится в детском возрасте и обеспечивает длительный иммунитет.
При появлении симптомов кори, особенно если они сопровождаются сыпью, необходимо обратиться к врачу для подтверждения диагноза и получения рекомендаций по лечению.
Ветряная оспа
Ветряная оспа — это вирусное инфекционное заболевание, вызываемое вирусом ветряной оспы (Varicella-Zoster). Оно чаще всего встречается у детей, однако может также проявляться у взрослых, особенно у тех, кто не перенес данное заболевание в детстве или не был вакцинирован. Ветряная оспа характеризуется появлением характерной сыпи, которая проходит несколько стадий.
Сначала на коже появляются красные пятна, которые быстро превращаются в пузырьки, наполненные прозрачной жидкостью. Эти пузырьки могут зудеть и вызывать дискомфорт. В течение нескольких дней пузырьки лопаются, образуя корочки, которые затем заживают. Сыпь обычно начинается на лице и туловище, а затем распространяется на остальные части тела.
Причины возникновения ветряной оспы связаны с передачей вируса от человека к человеку через воздушно-капельный путь или при контакте с содержимым пузырьков. Заболевание очень заразно, и большинство людей, которые не имели ветряной оспы или не были вакцинированы, заболевают при контакте с инфицированным человеком.
Лечение ветряной оспы в основном симптоматическое. Важно контролировать зуд, чтобы избежать расчесывания и вторичной инфекции. Для этого могут использоваться антигистаминные препараты и специальные мази. В некоторых случаях, особенно у взрослых или людей с ослабленным иммунитетом, могут назначаться противовирусные препараты, такие как ацикловир, для уменьшения тяжести заболевания.
Вакцинация против ветряной оспы является эффективным способом профилактики. Она рекомендуется как детям, так и взрослым, которые не перенесли заболевание в детстве. Вакцинация значительно снижает риск заболевания и его осложнений.
Скарлатина
Скарлатина — это острое инфекционное заболевание, вызванное стрептококками группы А. Чаще всего она поражает детей в возрасте от 2 до 10 лет, но может также возникать у взрослых. Основным признаком скарлатины является характерная сыпь, которая появляется на теле через 12-48 часов после начала заболевания.
Сыпь при скарлатине имеет ярко-красный цвет и мелкопятнистую структуру, она может напоминать солнечный ожог. Обычно высыпания начинаются с шеи и лица, а затем распространяются на грудь, спину и конечности. Важно отметить, что при скарлатине сыпь не появляется на ладонях и подошвах. Кожа в местах высыпаний может быть горячей на ощупь и вызывать зуд.
Помимо сыпи, скарлатина сопровождается другими симптомами, такими как высокая температура, головная боль, боль в горле и увеличение лимфатических узлов. Язык пациента может приобретать ярко-красный цвет и иметь “малиновый” вид, что также является характерным признаком заболевания.
Лечение скарлатины включает в себя антибактериальную терапию, обычно назначаются антибиотики, такие как пенициллин или амоксициллин. Это помогает не только устранить инфекцию, но и предотвратить возможные осложнения, такие как ревматизм или гломерулонефрит. Важно завершить курс лечения, даже если симптомы исчезли, чтобы избежать рецидива.
Кроме того, рекомендуется соблюдать постельный режим, обильное питье и легкую диету, чтобы облегчить состояние пациента. В случае появления сыпи и других симптомов скарлатины необходимо обратиться к врачу для диагностики и назначения соответствующего лечения.
Микоз
Микоз — это группа заболеваний, вызванных грибковыми инфекциями, которые могут поражать кожу, волосы и ногти. У взрослых и детей микозы могут проявляться в виде различных высыпаний, которые часто сопровождаются зудом, покраснением и шелушением кожи. Наиболее распространенные виды микозов включают дерматомикозы, кандидоз и другие грибковые инфекции.
Дерматомикозы, например, вызываются дерматофитами и могут локализоваться на различных участках тела, включая стопы, ладони, паховую область и волосы. На коже появляются красные, зудящие пятна с четкими границами, которые могут шелушиться и вызывать дискомфорт. Часто такие инфекции возникают в местах повышенной влажности и трения, что делает их распространенными среди людей, занимающихся спортом или работающих в условиях повышенной влажности.
Кандидоз — это грибковая инфекция, вызванная грибами рода Candida, которая может поражать кожу, слизистые оболочки и внутренние органы. На коже кандидоз проявляется в виде красных, воспаленных участков, которые могут быть покрыты белым налетом. Чаще всего кандидоз наблюдается в складках кожи, таких как подмышки, пах и между пальцами.
Лечение микозов обычно включает применение противогрибковых препаратов, которые могут быть как местными (в виде кремов и мазей), так и системными (в виде таблеток). Важно помнить, что при наличии микозов необходимо соблюдать гигиену, избегать использования общих предметов личной гигиены и следить за состоянием кожи, чтобы предотвратить повторное заражение.
При появлении подозрительных высыпаний на коже, особенно если они сопровождаются зудом и дискомфортом, рекомендуется обратиться к врачу для диагностики и назначения соответствующего лечения. Правильное и своевременное лечение микозов поможет избежать осложнений и улучшить качество жизни.
Системная красная волчанка
Системная красная волчанка — это хроническое аутоиммунное заболевание, которое может поражать различные органы и системы организма, включая кожу. У пациентов с волчанкой часто наблюдаются характерные высыпания, которые могут проявляться в виде красных пятен, сыпи или даже язв на коже. Одним из наиболее известных проявлений волчанки является “бабочка” — сыпь, расположенная на щеках и носу, которая напоминает форму бабочки.
Причины возникновения системной красной волчанки до конца не изучены, но считается, что на развитие заболевания влияют как генетические, так и экологические факторы. У женщин заболевание встречается чаще, чем у мужчин, особенно в репродуктивном возрасте. Симптомы могут варьироваться от легких до тяжелых и включают не только кожные высыпания, но и боли в суставах, усталость, лихорадку и проблемы с внутренними органами.
Лечение системной красной волчанки требует комплексного подхода и может включать использование противовоспалительных препаратов, кортикостероидов и иммунодепрессантов. Важно, чтобы лечение назначалось врачом, так как неправильное использование медикаментов может привести к ухудшению состояния. Кроме того, пациентам с волчанкой рекомендуется избегать солнечного света и использовать защитные средства, так как ультрафиолетовые лучи могут усугубить кожные проявления заболевания.
Регулярные консультации с дерматологом и ревматологом помогут контролировать симптомы и предотвратить осложнения. Системная красная волчанка — это серьезное заболевание, требующее внимательного отношения и своевременного медицинского вмешательства.
Чесотка
Чесотка — это инфекционное заболевание кожи, вызванное микроскопическим паразитом — чесоточными клещами. Эти микроорганизмы проникают в верхний слой кожи, вызывая интенсивный зуд и высыпания. Чесотка передается через прямой контакт с зараженным человеком или через предметы, которые использовал больной, такие как постельное белье, одежда и полотенца.
Основным симптомом чесотки является зуд, который обычно усиливается ночью. На коже появляются маленькие пузырьки, корки и покраснения, которые могут располагаться в межпальцевых складках, на запястьях, локтях, подмышках, ягодицах и половых органах. Высыпания могут выглядеть как маленькие красные точки или пузырьки, а также могут сопровождаться воспалением и вторичными инфекциями из-за расчесывания.
Лечение чесотки включает применение специальных противопаразитарных средств, таких как кремы или мази, содержащие перметрин или бензилбензоат. Эти препараты наносятся на всю поверхность кожи, включая участки, которые не поражены высыпаниями, и оставляются на ночь. Важно также обработать все вещи, с которыми контактировал больной, чтобы предотвратить повторное заражение.
Кроме того, для облегчения зуда могут быть назначены антигистаминные препараты. Важно помнить, что лечение должно проводиться одновременно у всех членов семьи или контактировавших с больным людей, чтобы избежать распространения инфекции. Если симптомы не проходят или возникают осложнения, необходимо обратиться к врачу для дальнейшего обследования и коррекции лечения.
Синдром Стивенса-Джонсона
Синдром Стивенса-Джонсона — это серьезное и потенциально угрожающее жизни заболевание, которое характеризуется острым поражением кожи и слизистых оболочек. Это состояние часто возникает как реакция на определенные лекарства, инфекции или другие триггеры. Синдром может проявляться в виде болезненных высыпаний, которые быстро распространяются по коже, образуя пузырьки и язвы. Важно отметить, что это заболевание требует немедленного медицинского вмешательства.
Симптомы синдрома Стивенса-Джонсона могут включать:
- Внезапное появление болезненных высыпаний на коже, которые могут напоминать ожоги.
- Образование пузырей, которые могут лопаться и образовывать корки.
- Участие слизистых оболочек, таких как рот, глаза и половые органы, что может приводить к их воспалению и болевым ощущениям.
- Общие симптомы, такие как высокая температура, озноб, головная боль и усталость.
Причины возникновения синдрома Стивенса-Джонсона могут быть разнообразными. Наиболее распространенные триггеры включают:
- Лекарственные препараты, такие как антибиотики, противосудорожные средства и нестероидные противовоспалительные препараты.
- Инфекции, включая вирусные (например, герпес, ВИЧ) и бактериальные (например, стрептококковая инфекция).
- Генетическая предрасположенность, которая может увеличивать риск развития данного синдрома.
Лечение синдрома Стивенса-Джонсона требует комплексного подхода и часто включает:
- Немедленное прекращение приема подозреваемых лекарств.
- Госпитализацию для наблюдения и лечения, особенно если поражены слизистые оболочки.
- Симптоматическую терапию, направленную на облегчение боли и дискомфорта.
- Поддерживающую терапию, включая гидратацию и уход за кожей, чтобы предотвратить инфекции.
Синдром Стивенса-Джонсона является серьезным состоянием, и его ранняя диагностика и лечение могут существенно повлиять на прогноз. Поэтому при появлении первых симптомов необходимо незамедлительно обратиться к врачу.
Потница
Потница — это кожное заболевание, возникающее в результате перегрева и избыточного потоотделения. Чаще всего она наблюдается у детей, но также может возникать и у взрослых, особенно в жаркую погоду или при повышенной физической активности. Потница проявляется в виде мелких пузырьков или красных пятен, которые могут зудеть и вызывать дискомфорт.
Существует несколько типов потницы, включая кристаллическую, красную и глубокую потницу. Кристаллическая потница характеризуется появлением мелких прозрачных пузырьков, которые могут лопаться и образовывать корочки. Красная потница проявляется в виде красных пятен с воспалением вокруг, а глубокая потница возникает в более глубоких слоях кожи и может сопровождаться болезненными ощущениями.
Причины возникновения потницы связаны с перегревом кожи, который может быть вызван ноской синтетической одежды, высокой температурой окружающей среды или недостаточной вентиляцией кожи. Важно помнить, что потница не является инфекционным заболеванием и не передается от человека к человеку.
Лечение потницы в основном заключается в устранении факторов, способствующих ее возникновению. Рекомендуется носить свободную, дышащую одежду из натуральных тканей, избегать перегрева и поддерживать кожу в чистоте. В некоторых случаях могут быть полезны охлаждающие кремы или присыпки, которые помогают уменьшить зуд и воспаление. Если потница не проходит или возникают осложнения, такие как инфекция, необходимо обратиться к врачу для назначения более серьезного лечения.
Высыпания на теле, вызванные укусом насекомых
Высыпания на теле, вызванные укусом насекомых, могут проявляться в различных формах и вызывать разнообразные симптомы. Чаще всего такие высыпания сопровождаются зудом, покраснением и отеком в месте укуса. Важно знать, какие насекомые могут вызывать такие реакции и как правильно с ними справляться.
Укусы комаров, например, приводят к образованию небольших красных пятен, которые могут сильно чесаться. У некоторых людей реакция на укусы может быть более выраженной, что связано с индивидуальной чувствительностью. В таких случаях может возникнуть отек и даже образование пузырьков.
Пчелиные и осиные укусы также могут вызывать высыпания, которые зачастую сопровождаются сильной болью и отеком. У людей с аллергией на ядовитые вещества, содержащиеся в слюне насекомых, может развиться анафилактический шок, что требует немедленной медицинской помощи.
Клещи, помимо укусов, могут переносить различные инфекции, такие как боррелиоз или клещевой энцефалит. Высыпания в таких случаях могут быть признаком инфекционного процесса и требуют диагностики и лечения.
Блохи и вши также могут вызывать кожные реакции. Укусы блох, как правило, располагаются на ногах и могут вызывать зуд и воспаление. Вши, в свою очередь, приводят к образованию корочек и высыпаниям на коже головы, что связано с постоянным расчесыванием.
При появлении высыпаний, вызванных укусами насекомых, важно не только устранить зуд и воспаление, но и предотвратить дальнейшие укусы. Для этого рекомендуется использовать репелленты, носить защитную одежду и избегать мест, где насекомые могут быть особенно активными. Если высыпания не проходят или сопровождаются другими симптомами, такими как высокая температура или общая слабость, необходимо обратиться к врачу для получения квалифицированной помощи.
Высыпание на теле новорожденного
Высыпания на теле новорожденного могут быть вызваны различными факторами и часто являются нормальной частью развития ребенка. Важно понимать, что кожа новорожденных очень чувствительна и может реагировать на множество внешних и внутренних раздражителей.
Послеродовые высыпания (неонатальные) — это явление, которое возникает у многих новорожденных в первые недели жизни. Эти высыпания могут проявляться в виде мелких красных точек или пузырьков, которые обычно не вызывают зуда и проходят самостоятельно в течение нескольких дней или недель. Причиной таких высыпаний может быть гормональный фон матери, который влияет на кожу ребенка, а также адаптация к новым условиям жизни вне утробы.
Токсическая эритема — это еще одно распространенное состояние, которое может возникнуть у новорожденных. Она проявляется в виде красных пятен с желтыми или белыми пузырьками в центре. Эти высыпания могут появляться в течение первых нескольких дней жизни и, как правило, исчезают без какого-либо лечения в течение одной-двух недель. Токсическая эритема не является признаком инфекции и не требует вмешательства, однако важно следить за состоянием кожи ребенка.
Акне новорожденных — это еще одна форма высыпаний, которая может возникнуть на коже младенца. Эти высыпания выглядят как мелкие красные или белые угри, которые могут появляться на лице, шее и верхней части тела. Причиной акне новорожденных могут быть гормоны, переданные от матери, и они обычно исчезают сами по себе в течение нескольких недель. Важно не пытаться выдавливать или обрабатывать такие высыпания, так как это может привести к воспалению и инфекции.
Каждое из этих состояний, как правило, не требует специального лечения, но родителям стоит внимательно следить за состоянием кожи новорожденного. Если высыпания не проходят, становятся более выраженными или сопровождаются другими симптомами, такими как зуд, покраснение или повышение температуры, необходимо обратиться к врачу для получения консультации и исключения более серьезных заболеваний.
Послеродовые высыпания (неонатальные)
Послеродовые высыпания, известные также как неонатальные, представляют собой распространенное явление у новорожденных. Эти высыпания могут проявляться в виде мелких красных точек или пузырьков, которые появляются на коже младенца в первые недели жизни. Они могут быть вызваны различными факторами, включая гормональные изменения, которые происходят в организме ребенка после рождения, а также воздействие внешней среды.
Одной из наиболее распространенных форм послеродовых высыпаний является неонатальная акне, которая проявляется в виде мелких красных прыщиков на лице, шее и верхней части тела. Это состояние связано с передачей материнских гормонов к ребенку во время беременности и обычно проходит самостоятельно в течение нескольких недель.
Другим типом неонатальных высыпаний является токсическая эритема, которая характеризуется появлением красных пятен с желтоватыми пузырьками в центре. Эти высыпания могут возникать на любом участке тела и также исчезают без лечения в течение нескольких дней или недель.
Важно отметить, что послеродовые высыпания, как правило, не требуют специального лечения и являются временным состоянием. Тем не менее, родителям следует внимательно следить за состоянием кожи новорожденного и при появлении любых подозрительных изменений или ухудшении состояния обратиться к педиатру. Врач сможет оценить характер высыпаний и при необходимости назначить соответствующее лечение или дать рекомендации по уходу за кожей малыша.
Токсическая эритема
Токсическая эритема — это распространенное состояние кожи у новорожденных, которое проявляется в виде красных пятен или сыпи. Обычно она появляется в первые дни жизни и может быть связана с различными факторами, включая реакции на внешние раздражители или изменения в организме малыша.
Сыпь при токсической эритеме обычно имеет ярко-красный цвет и может быть покрыта мелкими пузырьками или корочками. Она чаще всего локализуется на лице, шее, груди и конечностях, но может также распространяться на другие участки тела. Важно отметить, что токсическая эритема не вызывает зуда и не сопровождается другими симптомами, такими как повышение температуры или общее недомогание.
Причины возникновения токсической эритемы до конца не изучены, однако предполагается, что она может быть связана с реакцией кожи на изменения в окружающей среде, такие как температура, влажность и контакт с различными веществами. Также существует мнение, что токсическая эритема может быть следствием адаптации кожи новорожденного к новым условиям после рождения.
Лечение токсической эритемы, как правило, не требуется, так как сыпь проходит самостоятельно в течение нескольких дней или недель. Важно следить за состоянием кожи ребенка и поддерживать ее в чистоте. Если сыпь не проходит или появляются дополнительные симптомы, такие как зуд, отек или покраснение, следует обратиться к врачу для получения консультации и исключения других заболеваний.
Таким образом, токсическая эритема является временным и обычно безвредным состоянием, которое не требует специального лечения, однако родителям следует быть внимательными к изменениям на коже новорожденного и при необходимости консультироваться со специалистами.
Акне новорожденных
Акне новорожденных — это распространенное состояние, которое проявляется в виде мелких красных или белых прыщиков на коже младенца, обычно на лице, особенно на щеках, лбу и подбородке. Эти высыпания могут возникать в первые недели жизни и, как правило, не требуют специального лечения, так как они являются временным явлением.
Причиной акне новорожденных считается влияние материнских гормонов, которые продолжают циркулировать в организме ребенка после рождения. Эти гормоны могут стимулировать сальные железы, что приводит к избыточной продукции кожного сала и, как следствие, к образованию комедонов и воспалительных элементов. Важно отметить, что акне новорожденных не связано с плохой гигиеной или неправильным уходом за кожей.
Симптомы акне новорожденных включают появление мелких красных или белых пузырьков, которые могут быть окружены покраснением. В некоторых случаях высыпания могут быть зудящими, но чаще всего они не вызывают дискомфорта у ребенка. Высыпания могут сохраняться от нескольких недель до нескольких месяцев, после чего, как правило, исчезают без следа.
Для ухода за кожей новорожденного с акне рекомендуется соблюдать простые правила: не использовать агрессивные очищающие средства и не пытаться выдавливать прыщики. Достаточно мягкого очищения кожи теплой водой и легкого увлажнения. Если высыпания не проходят или вызывают беспокойство, стоит обратиться к педиатру или дерматологу для получения рекомендаций.
В большинстве случаев акне новорожденных является временным состоянием, и с правильным уходом кожа малыша быстро восстанавливается.

Когда необходимо обратиться к врачу?
Обращение к врачу при кожных высыпаниях является важным шагом, который может помочь избежать серьезных осложнений. Существует несколько ситуаций, когда необходимо незамедлительно обратиться за медицинской помощью.
Во-первых, если высыпания сопровождаются сильным зудом, отеком или покраснением, это может указывать на аллергическую реакцию или инфекцию, требующую немедленного вмешательства.
Во-вторых, если высыпания не проходят в течение нескольких дней или ухудшаются, это также является сигналом для обращения к специалисту. Некоторые кожные заболевания могут прогрессировать, если их не лечить, и могут привести к более серьезным проблемам со здоровьем.
В-третьих, если вы заметили появление высыпаний после укусов насекомых, особенно если они увеличиваются в размерах или появляются новые, это может быть признаком инфекции или аллергической реакции, требующей медицинского вмешательства.
Кроме того, если высыпания сопровождаются такими симптомами, как высокая температура, головная боль, ломота в теле или другие системные проявления, это также требует немедленного обращения к врачу. Такие симптомы могут указывать на более серьезные заболевания, такие как инфекционные болезни.
Наконец, если высыпания появляются у новорожденного или маленького ребенка, особенно если они вызывают беспокойство у родителей, стоит обратиться к педиатру. Кожные проблемы у детей могут иметь свои особенности и требуют внимательного подхода.
Важно помнить, что своевременное обращение к врачу может предотвратить развитие серьезных заболеваний и обеспечить эффективное лечение. Не стоит откладывать визит к специалисту, если есть сомнения в характере высыпаний или их причинах.
Методы лечения
Методы лечения кожных высыпаний зависят от их причины и характера. Важно помнить, что самолечение может усугубить ситуацию, поэтому всегда лучше проконсультироваться с врачом.
Первым шагом в лечении является правильная диагностика. Врач может назначить анализы, чтобы выяснить, является ли сыпь аллергической реакцией, инфекцией или проявлением другого заболевания. На основе полученных данных разрабатывается индивидуальный план лечения.
Для аллергических высыпаний часто используются антигистаминные препараты, которые помогают уменьшить зуд и воспаление. В некоторых случаях могут быть назначены кортикостероиды для более быстрого снятия воспаления. Также важно избегать контакта с аллергенами, что может потребовать изменения в образе жизни или диете.
При инфекционных заболеваниях, таких как герпес или грибковые инфекции, лечение может включать противовирусные или противогрибковые препараты. Важно следовать указаниям врача и завершать курс лечения, даже если симптомы исчезли раньше.
Для лечения экземы и дерматитов могут быть рекомендованы увлажняющие кремы и мази, которые помогают восстановить защитный барьер кожи. Важно также избегать раздражающих веществ и соблюдать правила гигиены.
В случаях, когда высыпания вызваны укусами насекомых, лечение может включать применение местных средств, таких как кремы с кортикостероидами или антигистаминами, чтобы уменьшить зуд и воспаление.
Если высыпания сопровождаются системными симптомами, такими как высокая температура, слабость или ухудшение общего состояния, необходимо немедленно обратиться за медицинской помощью. В таких случаях может потребоваться более серьезное лечение, включая госпитализацию.
В завершение, методы лечения кожных высыпаний варьируются в зависимости от их причины и тяжести. Консультация с врачом и следование его рекомендациям являются ключевыми факторами для успешного лечения и предотвращения рецидивов.

Заключение
Кожные высыпания могут быть следствием различных факторов, включая аллергические реакции, инфекции, воспалительные процессы и даже стресс. Понимание природы высыпаний и их причин является ключевым для выбора правильного лечения и предотвращения повторного появления. Важно помнить, что не все высыпания требуют немедленного медицинского вмешательства, однако в случае появления необычных или стойких симптомов, таких как сильный зуд, отек, покраснение или образование пузырей, следует обратиться к врачу.
Своевременная диагностика и лечение не только помогут устранить дискомфорт, но и предотвратят возможные осложнения. Важно также учитывать, что некоторые кожные заболевания могут быть заразными или иметь системный характер, что требует особого внимания и подхода. Поэтому, если вы заметили у себя или у своего ребенка высыпания, не откладывайте визит к дерматологу или педиатру.
Заботьтесь о своем здоровье и здоровье своих близких, следите за состоянием кожи и не пренебрегайте профилактическими мерами. Правильный уход за кожей, соблюдение гигиенических норм и здоровый образ жизни могут значительно снизить риск возникновения кожных проблем.
Вопрос-ответ
Какие виды сыпи бывают у взрослых?
Пятен: плоских образований на уровне кожи, папул: возвышающихся образований, бляшек: высыпания более 1 см в диаметре, которые находятся выше окружающих тканей или западают в них, узелков: плотных папул, прорастающих в дерму и гиподерму, пузырьков: образований до 1 см, заполненных жидкостью, Ещё
Какие болезни сопровождаются сыпью у взрослых?
Самая частая бактериальная инфекция с сыпью — скарлатина, но у всех на слуху множество других болезней, при которых бывает сыпь — брюшной и сыпной тиф, сифилис, менингит, стафилококковая инфекция (список, к сожалению, далеко не полный). Сыпь, как проявление аллергии — совсем не редкость .
Как понять, что за высыпания на коже?
Высыпания могут сопровождаться зудом, болью, образованием красных пятен, булл (пузырей), папул (узелков), гнойничков (пустул), волдырей, бляшек. Кожа становится сухой, шелушится, при расчесывании на коже могут появиться царапины, мокнутия, корки или эрозии.
Что может быть причиной сыпи на теле?
К наиболее распространенным причинам возникновения кожной сыпи относятся: Аллергические реакции (чаще всего на внешние контактные раздражители). Вирусные, бактериальные или грибковые инфекции. Острые и хронические дерматологические заболевания.
Советы
СОВЕТ №1
Обратите внимание на изменения в коже: фиксируйте любые высыпания, их размер, цвет и локализацию. Это поможет врачу быстрее установить диагноз и назначить правильное лечение.
СОВЕТ №2
Не занимайтесь самолечением. При появлении высыпаний на коже лучше обратиться к дерматологу или аллергологу, чтобы избежать ухудшения состояния и осложнений.
СОВЕТ №3
Следите за своим питанием и образом жизни. Некоторые высыпания могут быть связаны с аллергиями на продукты или стрессом. Ведение дневника питания и эмоционального состояния может помочь выявить триггеры.
СОВЕТ №4
Используйте гипоаллергенные косметические средства и избегайте агрессивных химикатов, чтобы минимизировать риск раздражения кожи. Чистота и увлажнение также играют важную роль в поддержании здоровья кожи.